首页 > 医疗资讯/ 正文
高危骨髓瘤
尽管新药显著改善了新诊断多发性骨髓瘤(NDMM)患者的预后,但仍有部分高危(HR)患者会经历早期疾病进展和死亡。目前将超高危(uHR)MM定义为诊断后24-36个月内死亡的MM,将HRMM定义为诊断后36-60个月内死亡的MM。uHRMM的特征包括:同时存在两种或两种以上高危细胞遗传学异常、髓外病变、浆细胞白血病和高危基因表达谱特征。不同试验的风险定义存在异质性、针对HR患者设计的试验较少以及试验中HR亚组较小,导致难以产生具有高证据水平的建议。但治疗方案不同的多项研究一致表明,实现和维持可测量残留病(MRD)阴性是能够减轻基线特征相关不良预后的主要因素。对于适合移植(TE)的HR NDMM患者,可以考虑使用抗CD38单抗、免疫调节剂、蛋白酶体抑制剂和地塞米松进行四药诱导/巩固治疗,以及自体干细胞移植和维持(如果可能的话,至少使用双药组合)。对于非TE NDMM,也应考虑由抗CD38单抗、免疫调节剂、蛋白酶体抑制剂和地塞米松组成的四药治疗。此外,整合靶向BCMA的新一代免疫疗法的未来试验具有进一步推进所有HR NDMM患者治疗前景的巨大潜力。
《American Society of Clinical Oncology educational book》近日发表综述“Navigating High-Risk and Ultrahigh-Risk Multiple Myeloma:Challenges and Emerging Strategies”,回顾了HR和uHRMM的现有和新特征,并讨论了免疫治疗时代的挑战。

实践应用
多发性骨髓瘤中,同时存在两种或两种以上高危细胞遗传学异常([HRCA],多打击MM)、髓外病变(EMD)、浆细胞白血病(PCL)和高危基因表达谱特征已成为超高危多发性骨髓瘤(uHRMM)的定义特征。
未来的风险模型使用全基因组测序、免疫功能测定和计算机模型来整合临床、遗传和治疗信息,有望提高诊断时对功能性高危患者的检测。
新诊断适合移植多发性骨髓瘤的一线治疗包括移植前四药诱导和移植后抗CD38单抗加蛋白酶体抑制剂和免疫调节剂巩固治疗,然后持续治疗。
实现MRD阴性是能够减轻基线特征相关不良预后的主要因素。
对于不适合移植的患者,一线四药治疗有望提供最佳治疗结局,但必须更加谨慎地平衡疗效和潜在毒性。
高危和超高危MM的定义
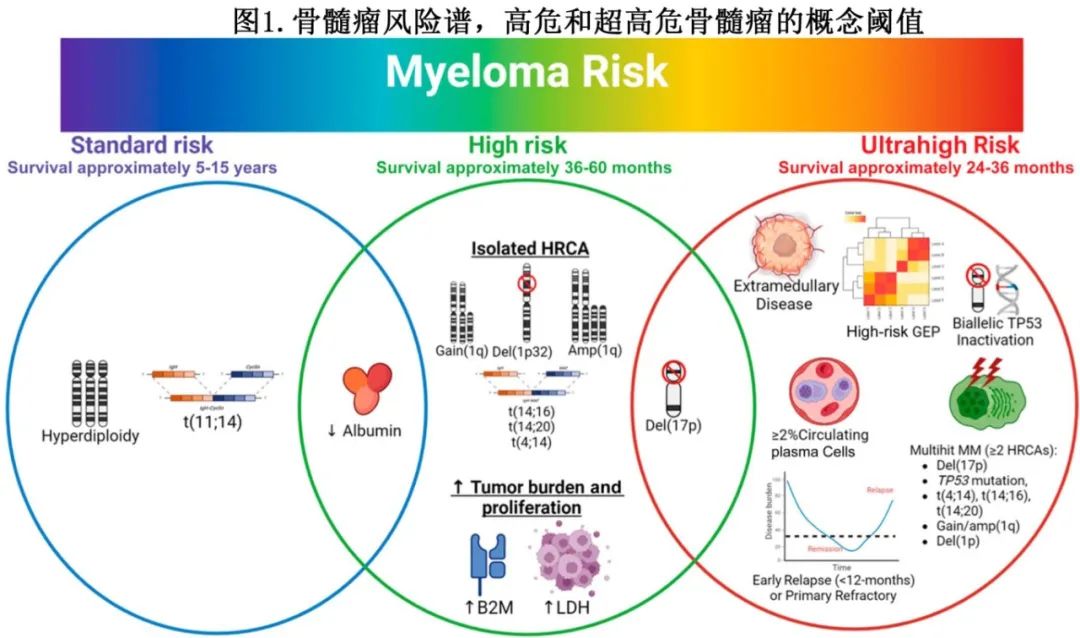
新药显著改善了NDMM的结局,但高危患者的获益远不及标危患者,目前将高危和超高危MM分别定义为诊断后36-60个月24-36个月内死亡的MM。尽管已经确定了无数预后因素,但HR和uHRMM的简洁、实用和有临床意义的定义仍未明确。现有的风险模型将患者划分为大型异质性类别,但在个体层面仍缺乏分隔度,因此产生的结果不一致,并且无法识别早期复发(ER)患者。自十多年前uHRMM的概念引入以来,已经出现了多个定义特征:同时存在两种或两种以上高危细胞遗传学异常(HRCA,多打击MM)、髓外疾病(EMD)、浆细胞白血病(PCL)和高危基因表达谱(GEP)特征。
当前的定义
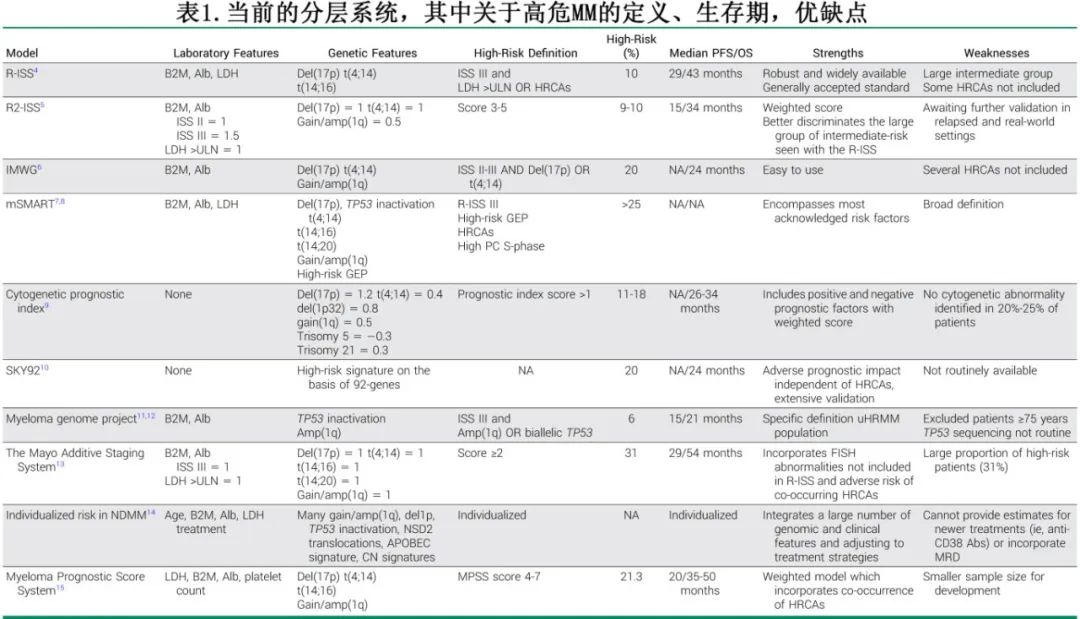
目前有许多经过验证的风险分层系统,但存在一定局限性,例如分类间不一致、特异性差和未纳入多打击MM等,见表1。例如,R-ISS将73%的del(17p)和52%的双等位基因TP53患者归为中危。同样,IMWG共识将20%的新诊断(ND)MM定义为HR,中位生存期为2年,而R-ISS、R2-ISS和SKY92将10%、9%和20%归为HR,中位生存期为3.6、2.8和2年。最后,许多生物学HR患者被错误分类;例如,5%-10%的低危R-ISS患者在12个月内复发,并在3年内经历OS。
PCL和EMD
浆细胞脱离骨髓微环境是疾病生物学的重要进化步骤,因此定义了PCL和EMD。修订后的IMWG对PCL的定义要求循环浆细胞(CTC)≥5%。但风险范围实际上低于这个阈值,并可通过流式细胞术检测,范围介于低危(未检测到CTC)到HR(许多CTC)。CTC 2%-5%与pPCL的结局相似,独立于HRCA、乳酸脱氢酶(LDH)和ISS。而在FORTE试验中,≥0.07% CTC确定为较短无进展生存期(PFS)和OS的最佳截止预测。没有CTC则定义为超低危患者;无CTC的TE NDMM患者的7年PFS为90%,OS为97%。如何将CTC检测整合到其他风险分层模型中仍有待确定,但诊断时的CTC评估具有信息性和实用性。
骨外EMD出现于内脏和软组织,由MM的血液传播引起;它影响2%-4.5%的NDMM,并与HRCA、治疗耐药以及病程中任何时间点预后较差有关。在梅奥诊所的一系列研究中,新发EMD的中位PFS为1年、OS为3.6年。随着生存期的提高,复发的EMD负荷增加,发展为继发EMD的中位时间为2年,且EMD频率在≥3线治疗后急剧增加。很少有疗法能有效治疗EMD,标准的免疫调节剂-蛋白酶体抑制剂为基础的方案和免疫疗法疗效一般。例如,idecabtagene vicleucel和ciltacabtagene autoleucel对于EMD的中位PFS分别仅为4.9和8.1个月,尽管是在复发/难治性患者中。
遗传学和多打击MM
分别有45%和55%的MM患者存在涉及14q32和三体免疫球蛋白重链位点的易位;这些原发性细胞遗传学异常是在MGUS阶段建立的,可产生优势克隆,并且普遍存在于MM细胞中。随后会发生继发性细胞遗传学异常,如1q 获得(gain)和17p缺失,并产生多种亚克隆疾病。表2总结了重要的HRCA。
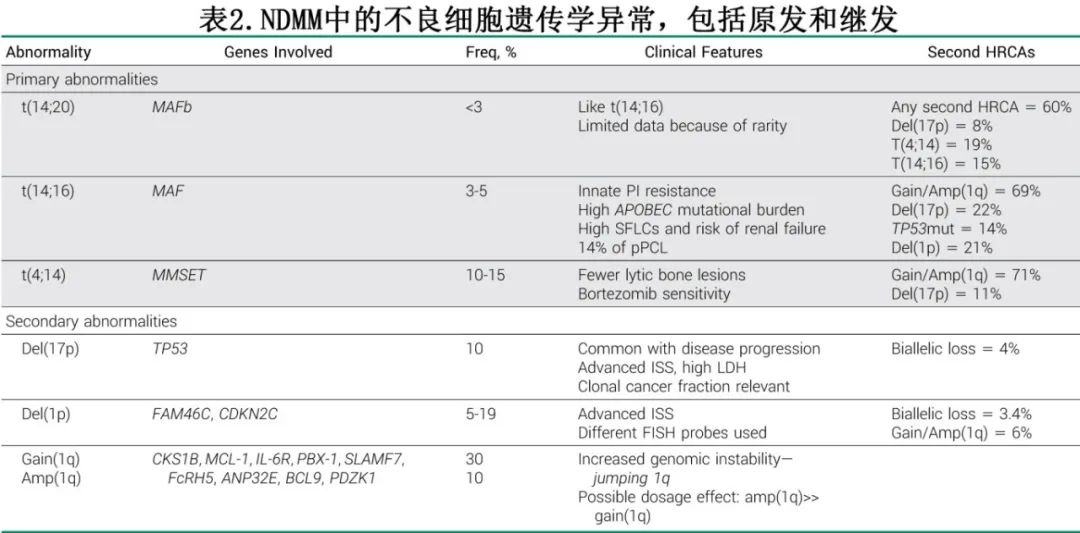
由于MM细胞的低增殖妨碍核型分析,因此通常使用细胞间期荧光原位杂交(FISH)检测细胞遗传学异常,但浆细胞富集方法、探针选择和截止值的差异可导致HRCA的预后意义存在较大差异。随着近年来发现HRCA可共同发生,也解释了过去观察到的一些异质性。
NDMM中多打击患者占14%~30%;一项纳入5000多例患者的meta分析显示,与单打击相比,多打击患者的OS和PFS明显更差;OS风险比2.97 vs 1.87,PFS风险比2.18 vs 1.63。OPTIMUM试验提供了现代强化治疗下关于uHRMM的关键见解(定义为≥2个HRCA、SKY92高危标记或PCL)。患者在自体干细胞移植(ASCT)前后接受强化治疗方案,包括达雷妥尤单抗、低剂量环磷酰胺、来那度胺、硼替佐米和地塞米松(Dara-CRVd)。尽管采用五药方案联合移植,但高比例的uHR患者仍经历ER(<18个月),包括三打击患者中71%(7/5),SKY92高危患者中24%(82/20)和双打击患者中14%(7/50)。Del(17p)是唯一与ER相关的单个HRCA,50%的Del(17p)患者在18个月内复发。
二代测序(NGS)技术可以评估拷贝数异常、复发性突变和易位事件。虽然通过NGS已经确定了基因组异常的概要,但很少在诊断时进行,因为许多突变的预后能力与染色体变化相比存在不足。一个需要注意的例外为双等位基因TP53失活,NDMM中发生率4%。除了缺失(60%),突变(40%)是TP53失活的最常见原因,但其在FISH无法检测到,因此这些患者中有很大一部分在常规评估中会被遗漏。
基因表达谱
GEP检测有多种方法,它们测量对浆细胞生物学至关重要的基因的表达情况,但由于缺乏标准化,GEP的广泛应用停滞不前,而且均未得到美国FDA的批准。SKY92是由HOVON/GMMG-HD4试验发展而来,它将20%的NDMM归类为高危,并进行了广泛的试验和实际验证。SKY92可确定缺乏HRCA的高危群体,在Myeloma XI试验中,SKY92将没有任何HRCA的患者中12%重新分类为高危,并预测了PFS和OS,且不考虑诱导方案。
功能性高危
无论基线风险如何,对治疗的反应仍是结局的关键决定因素,许多表面上低危的患者要么难以治愈,要么在一线治疗后早期复发,从而证明了目前评估中仍未阐明的疾病生物学。最近使用高效诱导疗法(包括单抗)的研究认为,7%的患者患有原发性难治性MM,中位生存期为4年。同样,一线治疗12-18个月内 ER影响9%-15%的MM患者,这是另一个功能性高危(FHR)组,中位生存期为1-2年。
约30%的ER患者缺乏HRCA或传统危险因素(即ISS≥2,高BMPC%)。对于这些患者,高危生物学可能源于治疗诱导的高耐药性MM克隆选择或基线评估不充分。标准评估检查的是一组生物学特征,其在单个时间点从单个位置采样,可能忽略关键的疾病特征,且许多已知的预后变量(如CTC、功能影像学和GEP)并未常规检测。此外,遗传学、生物学和缓解变量的动态整合超出人类的心智能力,因此需要采用计算机学习模型。解决这些缺点对于早期识别FHR患者至关重要。
作者提出的定义
由于治疗越来越侧重于疾病生物学和专门针对高危亚群设计的试验,因此需要对uHRMM进行简洁和具体的定义。虽然修订的IMWG定义仍需等待,但以下特征与uHRMM一致:
双等位基因TP53失活
≥2个HRCA:del(17p)、TP53突变、t(4;14)、t(14;16)、t(14;20)、gain(1q)、amp (1q)、del(1p32)
高危GEP标记
EMD
循环PC≥2%
一线治疗后原发难治性疾病或ER(<12个月)。
由于uHRMM的出现,HRMM的定义失去了精确性,因为它捕获存在于uHRMM和标危之间的一系列疾病(图1),包括以下特征:
单打击del(17p)或TP53突变
孤立性del(1p)、gain(1q)、t(4;14)、t(14;16)、t (14;20)
低负荷循环PC,≥0.07%
根据ISS、R-ISS、R2-ISS、mSMART等为高危,但不符合uHRMM标准。
新诊断HRMM的治疗策略
接受含PI和免疫调节剂(IMID)三药诱导的 fit适合移植(TE)NDMM的预期生存期超过10年,在标准三药方案中加入抗CD38单抗(MoAB)的四药方案进一步显著改善PFS:达雷妥尤单抗联合硼替佐米-来那度胺-地塞米松(Dara-VRd)序贯ASCT, 84%的患者在4年无进展。尽管总体人群的PFS有所改善,并且采用强化治疗,但uHRMM患者的结局仍不理想,即使年轻患者的治疗选择几乎没有限制。
不同试验对HR的定义不同,针对HR患者设计的试验很少,并且在所有患者试验中HR亚组较小,导致很难产生具有高水平证据的推荐。然而,无论采用何种治疗方法,多项研究一致表明,在HR患者中,实现并保持长期高质量的缓解(即MRD阴性)是获得持久疾病控制的唯一途径,MRD是能够减轻基线特征相关不良预后的主要因素。因此,在HR和uHR患者中实现和维持MRD阴性的策略是必要的。MRD的每减少一log都与预后的改善有关。国际建议指出,在临床试验中使用的MRD分析必须具有<10-5的检测限,并且应尽量同时报告MRD<10-6。ISKIA试验的数据显示,在高效方案和HR疾病的背景下,10-6可能更有意义。
诱导和巩固方案
包括PI、IMID和地塞米松在内的三药诱导治疗4至6个周期是主要治疗方案。在大多数指南中,VRd仍是建议的诱导方案之一。二代PI卡非佐米联合来那度胺和地塞米松(KRd)的一线治疗也在许多I期和II期试验中进行了探索:NDMM(包括HR患者)中的高完全缓解率和MRD阴性率,支持其进一步评估。III期ENDURANCE试验是唯一一项比较KRd和VRd治疗不计划立即ASCT的NDMM的随机研究;未显示KRd与VRd的优势,但其排除了HR患者。正在进行的III期随机COBRA研究招募相似的不计划立即ASCT的NDMM,但包括HR患者,长期KRd(24个周期)对比VRd(8个周期),然后来那度胺维持;该试验的结果可能会揭示总体患者和特定风险患者中哪个是最佳PI。一项回顾性、单中心、非随机研究初步证明,与VRd相比,合并HRCA的NDMM患者的诱导治疗中KRd疗效更好(KRd的中位PFS为70.9个月,VRd为41个月,P=0.016)。
许多纳入TE NDMM患者的大型随机试验一致表明,与标准三药相比,在PI+IMID骨干中添加抗CD38单抗(达雷妥尤单抗或艾沙妥昔单抗[Isatuximab])作为移植前诱导和移植后巩固,可增加MRD阴性并改善PFS。其毒性可控,主要包括血液不良反应和感染轻微增加。这些试验的亚组分析为四药方案对HR疾病的影响提供了证据(表3)。
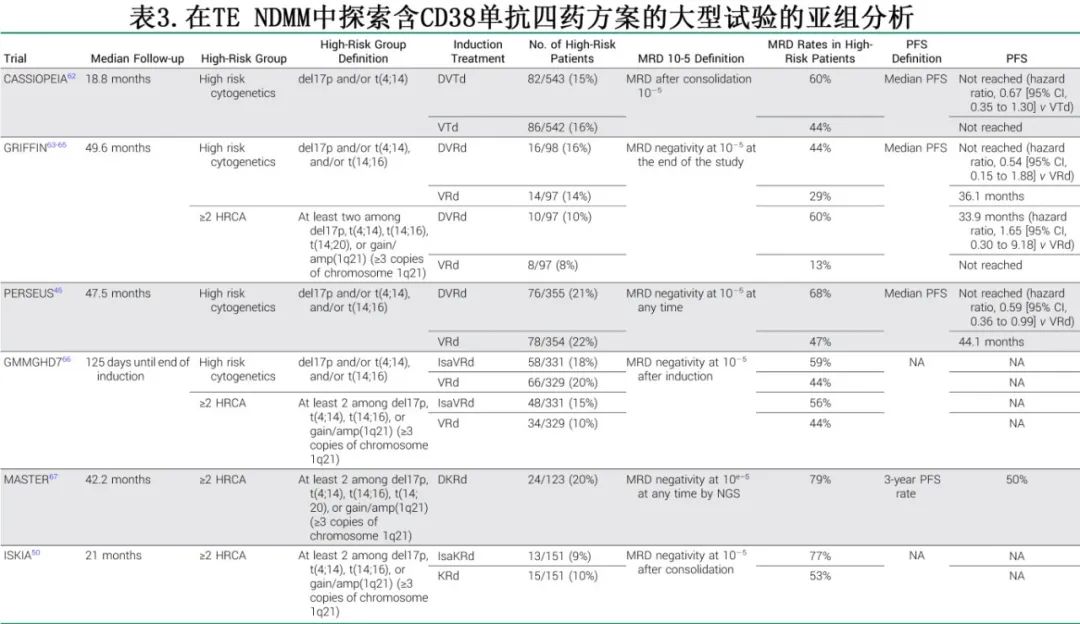
表3总结了HR和多打击MM患者的MRD和PFS结果。单独诱导对HR影响的具体数据通常缺乏,大多数试验仅报告巩固后或整体MRD率。HR患者巩固后的10-5 MRD阴性率在44% - 68%之间;这些试验的数据即使令人鼓舞,也必须谨慎解读,因为HR细胞遗传学患者仅占入组患者的15%-21%。在多打击患者中(不同试验中为8%-20%),MRD率在60%-79%之间。大多数数据显示,在标准治疗中加入抗CD38单抗确实提高了MRD率和PFS,并支持在HR和多打击MM患者中使用四药方案,因为实现MRD阴性可能是长期缓解的第一步。
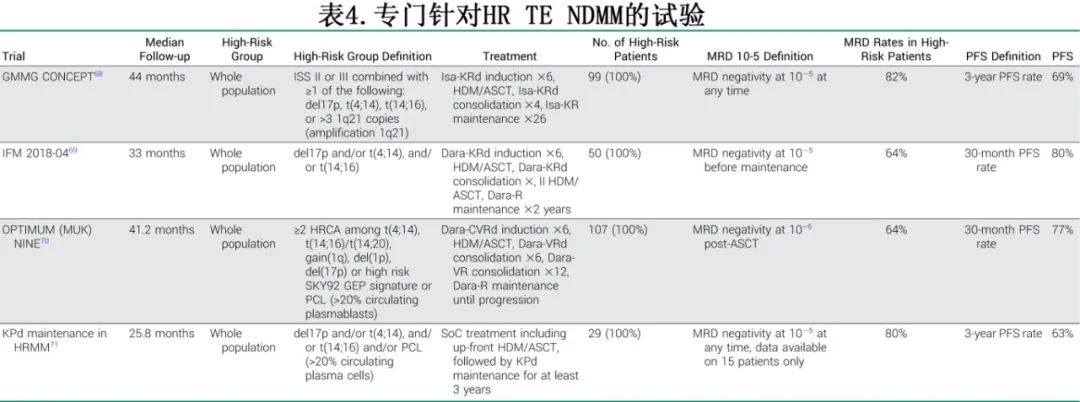
过去的2年中报道了专门为HR TE NDMM患者设计的3项临床试验。高危亚组定义的差异也反映在这三个试验的纳入标准上,这些标准并不统一。但所有这些研究都将抗CD38单抗加IMID和PI作为移植前诱导和移植后巩固治疗。表4总结了这些研究的主要纳入标准、治疗方案和结果。
大剂量美法仑和ASCT的作用
比较三药诱导后接受或不接受ASCT的随机研究证实,一线接受ASCT的患者有PFS优势,而OS数据不一致。DETERMINATION试验的亚组分析显示,VRD诱导后进行一线移植的PFS获益方面,HR患者(中位55.5个月vs 17.1个月,HR=1.99)比标危患者(中位82.3个月vs 53.2,HR=1.38)更显著。
在三药诱导后比较二次移植与单次移植的随机研究也表明,二次移植对高危患者可能有获益。
在四药诱导/巩固方案的背景下,尚无随机比较一线与延迟ASCT的数据。GRIFFIN (Dara-VRd)和MASTER (dara-KRd)研究的亚组分析显示,在有一个HRCA的患者中,四药诱导和一线移植诱导的PFS与标危患者相似。另一方面,uHR患者的预后仍不理想,这些患者是否可以从二次ASCT中获益仍是一个悬而未决的问题。
针对HR患者的IFM 2018试验是唯一一个探索二次ASCT在Dara-KRd四药/巩固背景下的作用用的试验。入组50例患者,其中36例接受了二次SCT;由于患者数量较少,很难得出关于第二次ASCT在加深缓解中的具体作用的结论。二次移植后,在意向治疗分析中,64%的患者在10-5时MRD为阴性。
除了基线风险评估,还有一种选择是依靠MRD评估来决定是否进行1次或2次ASCT的进一步强化。在III期MIDAS试验中,艾沙妥昔单抗-KRd诱导6个周期后,MRD阴性患者随机分配到ASCT组和非ASCT组;MRD阳性患者随机分配到二次ASCT和单次ASCT。试验结果或可揭示,在四药诱导/巩固背景下,根据动态风险评估单次/二次ASCT的作用。
持续治疗
对于TE NDMM患者,ASCT和巩固后的标准治疗为持续维持治疗,而不考虑患者的风险,一般为单药来那度胺。但关于单药来那度胺对HR和uHRMM患者的获益,相关证据相互矛盾。
随机试验的数据显示,卡非佐米-来那度胺双药相对于单药来那度胺,总体和HR患者中有PFS优势。
GRIFFIN和PERSEUS试验显示,达雷妥尤单抗除了加入VRd诱导/巩固改善PFS外,加入来那度胺维持治疗也可以改善PFS。关于来那度胺+抗CD38单抗仅用于维持期,目前尚无数据。
在高危患者中,应用长期联合策略来控制疾病并防止出现耐药克隆是合理的。事实上(特别是在HR背景下),即使达到MRD阴性的患者也可能无法在次优治疗下长期维持MRD阴性。
在MASTER试验中,HR与标危组相比,MRD阴性多打击患者的治疗中断导致MRD复发率和进展率更高。在FORTE试验中,在KRd持续治疗期间MRD复发风险低于R单药,但在卡非佐米维持2年停药后,与单独使用来那度胺相比,MRD复发的风险变得重叠,突出了持续联合治疗的作用。
在最近为高危TE NDMM患者设计的试验中,探索了至少双药的连续治疗。在GMMG CONCEPT试验中,经过6个周期的艾沙妥昔单抗-KRd诱导、ASCT、4个周期的艾沙妥昔单抗-KRd巩固后,患者接受26个周期的艾沙妥昔单抗-KR维持。10-5 MRD阴性率为82%,69%的患者在3年时存活且无进展。
在IFM 2018-04试验中,经过6个周期达雷妥尤单抗-KRd诱导、第一次ASCT、4个周期达雷妥尤单抗-KRd巩固和第二次ASCT,患者接受2年达雷妥尤单抗+来那度胺维持。在30个月时,80%的患者存活且无进展。
在OPTIMUM试验中,在Dara-CVRd诱导、ASCT和Dara-VRd巩固后,患者接受Dara-VR治疗12个周期,并维持Dara-R直到进展。在30个月时,77%的患者存活且无进展。
在一项II期试验中,在标准治疗诱导和一线ASCT后,卡非佐米-泊马度胺-地塞米松的三药维持治疗获得63%的3年PFS率。
在所有试验中,入组的fit TE NDMM患者的治疗均可控。表4总结了这些高危试验的结果。
高龄HRMM的治疗
尽管MM的治疗模式发生了转变,随着新药物的引入生存期也显著延长,但与年轻TE患者相比(包括HR患者),不适合移植(TNE)的HRMM患者仍具有挑战,可用数据有限、治疗选择有限、结局更差。原因包括衰弱程度更高、合并症更多,因此治疗强度较低或强治疗产生更严重的副作用,从而导致治疗停止和疾病复发,甚至毒性相关死亡。
一线和/或复发和难治性(R/R) MM的风险调适(risk-adapted)治疗刚刚建立,但HR患者的结果主要来自III期试验的亚组分析,其中约15%的患者为HR。虽然最近在TE患者中进行了少量专门针对HR患者或者富集HR患者的风险调适试验,但在TNE患者中,风险调适策略的数据仍然很少。对于HR高龄患者,许多患者由于身体frail、缺乏纳入标准或需要紧急治疗而未被纳入临床试验。考虑到这一点,对现有数据的解释比对年轻患者的解释更具挑战性,可能无法完全反映临床现实。
总体考虑
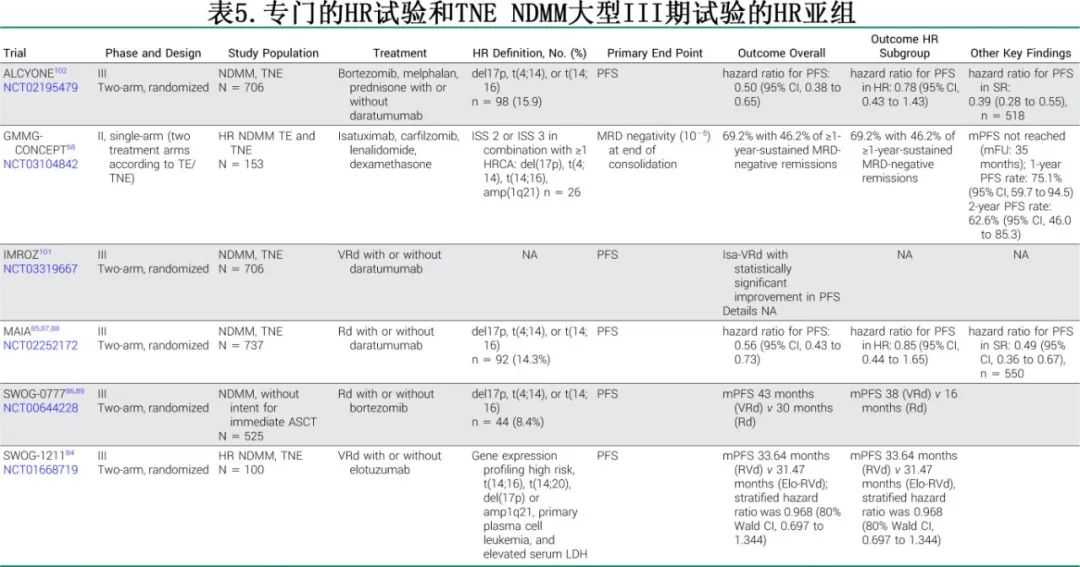
根据指南,目前TNE患者的标准方案大多为三药方案,如达雷妥尤单抗、来那度胺、地塞米松(DRd)或VRd,因为从双药到三药治疗可延长PFS和OS。尽管PFS在数值上有所改善,但HR患者亚组的分析往往缺乏意义,并且由于绝对数字低,总体上需要谨慎解释。此外,尽管三药与双药方案相比的总体结果有益,但HR的负面影响通常无法通过添加第三种药物来克服。在TNE患者一线治疗的一项重要试验中,大型III期MAIA试验评估了DRd与Rd,DRd同时改善标危(63.8和34.4个月)和HR患者(45.3和29.6个月)的PFS;仅在标危患者中有明显的OS获益,而在HR患者中没有。SWOG 0777试验在不计划立即移植的患者中评估VRd与Rd,证明总体患者的PFS有显著优势(mPFS为43个月vs 30个月);但 HR患者的结局明显较差:44例HR患者的mPFS分别为38个月(VRd)和16个月(Rd),无统计学意义。
在TE和TNE患者的一线治疗中引入抗CD38单抗是过去十年的主要里程碑之一。对于HR患者,一项meta分析评估了三项含达雷妥尤单抗的随机III期试验(ALCYONE、CASSIOPEIA、MAIA),显示PFS改善,合并的HR为0.67。但与标危患者中加入达雷妥尤单抗的效果相比,HR患者的获益没有统计学意义。一种解释可能是患者数量有限,ALCYONE试验中HR患者仅占15.9%,MAIA试验中占14.3%,CASSIOPEIA试验中占15.5%;另一种解释可能是,靶向CD38的策略在标危患者中比HR患者更有效。
如何进一步改善HR TNE患者的预后?优化药物选择以更好地靶向HR疾病是否还有空间?扩展联合方案在衰弱患者比例较高的人群中否重要?
艾沙妥昔单抗在具有1q21获得(3个拷贝)和/或1q21扩增(amp,≥4个拷贝)的HR患者亚组中具有潜在获益;两者是近年来影响越来越大的HR标准,且通常与其他HR特征同时发生。在两项将艾沙妥昔单抗加入标准治疗方案的大型III期试验(IKEMA、ICARIA-MM)中,与标危患者相比可克服gain/amp(1q21)的负面影响。ICARIA-MM评估艾沙妥昔单抗、泊马度胺和地塞米松(Isa-Pd)与泊马度胺和地塞米松(Pd)治疗R/R MM,Isa-Pd组1q21+患者和无1q21+患者的mPFS为9.5个月和9.8个月,而Pd组1q21+患者和无1q21+患者的mPFS为3.8个月和11.6个月。艾沙妥昔单抗加入卡非佐米和地塞米松(Isa-Kd vs Kd)的IKEMA试验也报道类似结果。艾沙妥昔单抗在1q21异常患者中的阳性结果是否与CD38独特的表位结合有关,还需要在临床前和临床研究中进一步阐明。其次,二代PI卡非佐米也有获益,尤其是在HR患者中,其第一个数据来自于R/R MM试验。最近的研究结果证实卡非佐米在一线治疗中可改善HR患者预后,但主要局限于TE人群。卡非佐米对HR疾病的积极作用,是由于显著周围神经病变发生率较低而可扩展应用,还是由于依赖于独特的不可逆蛋白酶体抑制或环氧酮结构的作用,目前尚不清楚。由于担心潜在的心脏毒性,卡非佐米在老年人群中的使用经常受到限制,但最近数据显示,卡非佐米可以安全地用于老年甚至衰弱患者,而不会显著增加严重心脏事件的发生率。
可耐受的四药诱导方案
包括抗CD38单抗、IMiD、PI和地塞米松在内的四药方案已成为TE患者无可争议的一线标准治疗,但一线TNE NDMM仍缺乏四药治疗的大型III期试验。III期IMROZ试验(将艾沙妥昔单抗加入标准VRd骨干中用于TNE患者的一线治疗)的新闻稿证实Isa-VRd方案优于VRd方案,预计将在今年的ASCO大会上公布。但鉴于HR患者尤其需要更强化的治疗方法来有效控制侵袭性疾病,四药方案应首先在HR患者中进行研究。
CONCEPT试验是一项专门针对HR患者的试验,研究Isa-KRd在NDMM中的作用,彼时Rd仍是标准治疗,也包括没有年龄上限的TNE患者。CONCEPT试验为单臂II期试验,两组独立平行进行,一组用于TE(A组),一组用于TNE(B组)。在TNE组,Isa-KRd诱导治疗6个周期后,再进行2个额外周期的治疗。A组和B组都接受4个周期的Isa-KR巩固治疗和为期2年的Isa-KR三药维持治疗。26例患者纳入TNE组,中位年龄为74岁,入组时年龄最大的患者为87岁。所有患者均为ISS2和/或ISS3,且都有HR细胞遗传学异常(del(17p)、t(4;14)、t(14;16)、amp(1q21))。TNE患者主要HRCA为amp(1q21),包括14例(53.8%),其次为del(17p),包括11例(42.3%);且7例(26.9%)患者HRCA≥2个。Isa-KRd可诱导深度和持久缓解,MRD阴性率为69.2%,持续≥1年的MRD阴性缓解率为46.2%,随访35个月仍未达到mPFS。TNE人群的治疗可行,主要的高级别(3-4)非血液学毒性为28%的感染和20%的心脏事件,均未导致治疗中断。
SWOG-1211试验将抗SLAMF7单抗 elotuzumab加入RVd,也是为HR TNE患者设计。在纳入的100例患者中,Elo-RVd组和RVd组分别有27例和21例患者年龄≤65岁。mPFS分别为33.64个月(RVd)和31.47个月(Elo-RVd),未证实加入elotuzumab的优势;此外>65岁患者的结局没有单独报道。
因此,最近的治疗方案集中于抗CD38单抗(表5)。在2023年ASH大会上,一项研究指出,在frail的TNE患者中,使用基于抗CD38单抗的四药治疗,会由于感染而导致治疗相关不良事件和死亡率更高,但另一方面,再次强调了fit的TNE患者中具有高疗效和良好耐受性。因此,一般来说,高龄患者不一定不能使用四药方案,但应尽一切努力优化支持治疗和量身定制的管理,从而给予HR TNE患者这些有效方案。
尽管治疗建议和指南中给予TE HR患者建议,但对于TNE患者缺乏明确建议。例如,NCCN指南没有对TNE患者中侵袭性或HR疾病的治疗给予具体建议。2023年更新的mSMART(骨髓瘤分层和风险调整治疗)指南在HR和标危之间存在差异;然而,尽管对HR TE推荐优化的四药方案,但缺乏标危和HR TNE患者之间的具体治疗建议。
HRMM的鉴别和治疗:未来方向
提高对高危MM患者治疗水平的第一步是对其进行可靠、统一的鉴别。尽管取得了进展,仍有相当数量的患者错误分类,医生需要谨慎权衡全面一线检查的成本与不识别高危患者的代价。测序、免疫学和综合计算机模型的发展为未来的预测带来了希望。NGS可检查整个基因组,捕获突变事件,并且没有细胞遗传学调用引入的错误,随着可及性的增加,它很可能成为遗传学分析的首选标准。随着高效免疫疗法的引入,未来的风险评估可能包括免疫谱分析,以评估宿主反应性和疾病敏感性。这些检测可以评估T细胞衰竭、靶抗原表达和治疗后的免疫系统正常化,它们都与MM的预后有关。最后,随着基因组、临床和免疫分析数据的扩展,机器学习和生物信息学系统对于从这些数据中计算和提取意义也必不可少。现今MM患者的生存率甚至超出了历史上最乐观的预期,但HR患者一直存在。为了解决这个问题,患者和医生需要就最低限度的诊断检查达成共识,并制定一个定义,将数量不断增长的预后因素提炼成有意义的临床决策。
对于年轻TE NDMM患者的治疗,四药诱导/巩固治疗,一线ASCT后维持治疗(如果可能的话,至少双药方案)可认为是HR疾病的选择。
除了基线风险之外,临床试验还在探索基于MRD的策略,因为MRD是迄今为止能够减轻基线特征不良预后的主要动态预后因素。但MRD所需的深度(10-6 vs 10-5)和MRD阴性的最佳持续时间(作为长期生存期的标志物和作为辅助治疗选择的动态因素)仍有争议。
为进一步改善HR患者的预后,新的免疫疗法(如CAR-T细胞和双特异性抗体)可能会发挥一定作用。在KarMMa-2试验中,ASCT后缓解不佳(<VGPR)的患者接受idecabtagene vicleucel输注作为进一步巩固,结果CR率为77%,3年PFS率为77%。
大型III期试验正在探索一线纳入免疫疗法。Cartitude-6试验在TE NDMM中比较了ciltacabtagene autoleucel与ASCT,而MajesTEC-4试验则探索了teclistamab单药或联合来那度胺对比来那度胺单药作为维持治疗的作用。这些试验的HR患者的亚组分析可能会告诉我们新的免疫疗法在HR疾病管理中的作用。
对于TNE患者,新的治疗方法(包括四药方案)也为HR MM患者提供了有希望的治疗选择。考虑到最近产生的数据并仔细审查即将报道的数据,TNE患者也应考虑由PI、IMiD和抗CD38 单抗组合组成的四药治疗。
展望未来,整合靶向BCMA的新一代免疫疗法的未来试验,具有进一步推进HR TNE MM患者治疗前景的巨大潜力。
I期DREAMM9试验评估belantamab mafodotin联合RVd的四药方案治疗TNE NDMM患者的有效性和安全性,其初步数据显示令人鼓舞的缓解率和可控的毒性特征,支持将靶向BCMA治疗纳入该患者群体的一线治疗方案。
即将开展的整合CAR-T细胞疗法和双特异性抗体的试验有望进一步改善TNE HR MM患者的预后。在CARTITUDE -5 III期试验中,TNE NDMM患者在VRd诱导后随机分配,接受ciltacabtagene autoleucel后观察或Rd维持。同样,双特异性抗体正被整合到当前的治疗方案中,以增强针对MM细胞的免疫介导的细胞毒性:在II期IFM2021-01试验中,teclistamab联合达雷妥尤单抗 (队列A)或来那度胺(队列B)用于TNE患者。这些方案是否能够克服HR疾病的负面影响,以及在老年人群中是否可行,还有待观察。
虽然作者主要关注高危染色体异常患者的治疗,但针对其他类型高危疾病(如PCL和EMD)患者的专门试验也开始出现。在伴EMD的RRMM中,分别靶向BCMA和GPRC5D的两种双特异性抗体的组合获得有希望的数据,支持其在进一步评估。
参考文献
Rees MJ,et al.Navigating High-Risk and Ultrahigh-Risk Multiple Myeloma: Challenges and Emerging Strategies.Am Soc Clin Oncol Educ Book . 2024 Jun;44(3):e433520. doi: 10.1200/EDBK_433520.
- 搜索
-
- 1000℃李寰:先心病肺动脉高压能根治吗?
- 1000℃除了吃药,骨质疏松还能如何治疗?
- 1000℃抱孩子谁不会呢?保护脊柱的抱孩子姿势了解一下
- 1000℃妇科检查有哪些项目?
- 1000℃妇科检查前应做哪些准备?
- 1000℃女性莫名烦躁—不好惹的黄体期
- 1000℃会影响患者智力的癫痫病
- 1000℃治女性盆腔炎的费用是多少?
- 标签列表
-
- 星座 (702)
- 孩子 (526)
- 恋爱 (505)
- 婴儿车 (390)
- 宝宝 (328)
- 狮子座 (313)
- 金牛座 (313)
- 摩羯座 (302)
- 白羊座 (301)
- 天蝎座 (294)
- 巨蟹座 (289)
- 双子座 (289)
- 处女座 (285)
- 天秤座 (276)
- 双鱼座 (268)
- 婴儿 (265)
- 水瓶座 (260)
- 射手座 (239)
- 不完美妈妈 (173)
- 跳槽那些事儿 (168)
- baby (140)
- 女婴 (132)
- 生肖 (129)
- 女儿 (129)
- 民警 (127)
- 狮子 (105)
- NBA (101)
- 家长 (97)
- 怀孕 (95)
- 儿童 (93)
- 交警 (89)
- 孕妇 (77)
- 儿子 (75)
- Angelababy (74)
- 父母 (74)
- 幼儿园 (73)
- 医院 (69)
- 童车 (66)
- 女子 (60)
- 郑州 (58)