首页 > 医疗资讯/ 正文

【研究背景】
在临床前研究中发现,机械通气期间膈肌收缩不同步可能会引起急性膈肌功能障碍。本研究旨在探讨机械通气期间膈肌收缩负荷条件的变化,并分析膈肌收缩不同步与膈肌功能障碍之间的关联。
【研究方法】
本研究纳入了因肺炎、感染性休克、急性呼吸窘迫综合征或急性脑损伤等原因接受有创机械通气的患者。通过全天候记录气道流量、压力及膈肌电活动(Edi),持续时间长达7天。膈肌负荷不同步根据呼吸机呼气循环后神经吸气的持续时间来定义,并每天通过神经肌肉耦合(NMC)评估膈肌功能。
【研究结果】
共收集了45名患者的4508小时记录。结果显示,在51%的研究时间内,Edi较低或不存在(≤5μV)。13%的研究时间存在不同步吸气后负荷。反向触发和过早循环会增加吸气后负荷不同步的可能性。不同步吸气后负荷的持续时间和幅度与膈肌NMC的逐渐下降相关(p<0.01)。
【研究结论】
机械通气期间膈肌收缩不同步可能会损害膈肌功能。该研究已在ClinicalTrials.gov注册(NCT03108118)。
【详细研究过程】
研究人群和环境:在加拿大多伦多的三个内外科重症监护病房进行前瞻性生理队列研究。
研究测量:使用专用信号采集系统记录气道压力、流量、食管压力、胃压力和膈肌电活动波形。
信号分析:对记录的信号质量进行独立评估,排除含有大量人工制品的录音。
统计分析:使用贝叶斯混合效应累积逻辑回归模型评估不同负荷条件对膈肌功能的影响。
【讨论】
本研究发现膈肌不同步的吸气后负荷在机械通气期间很常见,并与膈肌功能的进行性损伤有关。这支持了偏心肌创伤可能是临床环境中呼吸机引起的膈肌功能障碍的重要机制。
【局限性】
研究存在局限性,包括及时登记患者的困难、自动收集波形中的伪影挑战、NMC测量的敏感性问题等。
【结论】
机械通气期间膈肌收缩不同步可能会引起膈肌功能障碍,强调了实现患者和呼吸机之间同步性的重要性。
文献详细内容如下:
背景
临床前研究表明,机械通气期间膈肌收缩不同步可能导致急性膈肌功能障碍。我们的目的是描述机械通气期间膈肌收缩负荷条件的变化,并确定膈肌收缩不同步是否与膈肌功能障碍受损有关。
方法
在因肺炎、感染性休克、急性呼吸窘迫综合征或急性脑损伤而接受有创机械通气的患者中,每小时全天候记录气道流量和压力以及膈肌电活动 (Edi),持续时间长达 7 天。不同步吸气后膈肌负荷是根据呼吸机呼气循环后神经吸气的持续时间来定义的。每天通过神经肌肉耦合(NMC,跨膈压力与膈肌电活动的比率)评估膈肌功能。
结果
总共收集了 45 名患者的 4508 小时记录。在 51% 的研究时间内,Edi 较低或不存在(≤ 5 µV)(每位患者的中位时间为 71 小时,四分位数范围为 39-101 小时)。13% 的研究时间存在不同步吸气后负荷(每位患者中位 7 小时,四分位数范围 2-22 小时)。反向触发(比值比 15,95% CI 8-35)和过早循环(比值比 8,95% CI 6-10)会增加吸气后负荷不同步的可能性。不同步吸气后负荷的持续时间和幅度与膈肌 NMC 的逐渐下降相关( 与时间的相互作用,p < 0.01)。
结论
机械通气期间膈肌收缩不同步可能会损害膈肌功能。
试用注册
肌创伤,ClinicalTrials.gov NCT03108118。注册日期:2017 年 4 月 4 日(追溯注册)。
介绍
机械通气可能通过多种假设机制导致膈肌功能障碍,包括过度协助肌伤、协助不足和偏心肌伤。人们认为,当膈肌在拉长的同时收缩时,就会发生偏心肌损伤,导致高剪切应力,从而导致急性损伤和虚弱。在机械通气患者中,当呼吸机在神经吸气阶段完成之前循环进入呼气阶段时,可能会发生偏心收缩,从而导致肌肉的“吸气后”负荷。这种吸气后负荷发生在多种形式的患者与呼吸机不同步的情况下以及呼气制动的情况下,其中长时间的膈肌收缩会减缓呼气早期肺容量的下降速度,以防止肺不张。最近的数据表明,吸气后负荷在危重患者中可能很常见。
偏心肌损伤作为呼吸机引起的膈肌功能障碍的机制的假设很有趣,但其临床相关性仍不确定。临床前研究表明,膈肌收缩不同步与急性膈肌损伤和功能障碍有关而偏心负荷会导致急性膈肌无力 。人类(包括机械通气患者)的膈肌活检显示了急性负荷引起的损伤和炎症的证据 ,表明负荷引起的损伤发生在这种情况下。然而,目前尚不清楚,除了吸气负荷本身升高之外,不同步和相关的吸气后负荷是否会导致临床环境中膈肌无力的发生。偏心性肌损伤的临床证据表明,实现同步性对于膈肌保护性通气至关重要。
为了详细描述膈肌活动随时间的演变,并评估机械通气期间吸气负荷和不同步吸气后负荷对膈肌功能的影响,我们进行了一项前瞻性观察队列研究,每小时记录膈肌活动并每日测量膈肌在需要长时间通气的高风险的机械通气患者中进行长达 7 天的神经肌肉耦合。
方法
研究人群和环境
这项前瞻性生理队列研究(MYOTRAUMA,ClinicalTrials.gov NCT03108118,注册日期:2017 年 4 月 4 日)在加拿大多伦多的三个内外科重症监护病房进行。在注册之前获得了替代决策者的知情同意。如果没有替代决策者,为了便于及时评估,符合条件的患者将通过延期同意的方式入组,并在研究参与者恢复能力后获得使用研究数据的同意。大学健康网络和西奈卫生系统的研究伦理委员会批准了研究方案,并且该研究是根据 2008 年赫尔辛基宣言中规定的道德标准进行的。该研究的报告符合 STROBE 观察性研究报告指南 。
如果患者因急性脑损伤(即中风或创伤性脑损伤)、急性呼吸窘迫综合征(ARDS)、感染性休克或肺炎而插管时间少于 36 小时,则纳入研究。如果根据研究人员的判断,患者不太可能继续使用呼吸机至少 7 天,如果他们在之前 6 个月内接受机械通气 > 48 小时,如果他们因神经肌肉疾病而接受机械通气,则患者被排除或患有高位颈椎损伤,有食管插管禁忌症(例如,近期上消化道手术、食管静脉曲张出血),或伴有阻塞性气道疾病急性加重。
研究测量
入组后,放置一根装有食管和胃气球以及用于监测膈肌电活动的多电极阵列的鼻胃管(Neurovent Research Inc.,多伦多,加拿大)。每小时记录气道压力 (Paw)、流量、食管压力 (Pes)、胃压力 (Pga) 和膈肌电活动 (Edi) 波形 5 分钟,持续长达 7 天(或者直到拔管或死亡,如果之前)使用连接到呼吸机(Servo-i 或 Servo-U,Getinge,Solna,瑞典)的专用信号采集系统(Neurovent Research Inc.,多伦多,加拿大)。跨膈压 (Pdi) 是通过从 Pga 中实时数字减去 Pes 来计算的。在基线时收集临床特征,包括年龄、性别、入院诊断、合并症、疾病严重程度和器官功能障碍。每天记录呼吸机设置。
为了评估膈肌功能随时间的变化,在膈肌活动 (Edi) 的日子每天早上(通常在上午 8 点到中午)测量一次膈肌神经肌肉耦合(计算为 Pdi 和 Edi 从开始到峰值的吸气波动比) > 0 µV)存在(附加文件1:图 E1)。神经肌肉耦合(NMC)通过将力量产生标准化到肌肉激活水平来反映膈肌表现的整体效率。以解释意志力对力量产生的影响(在危重疾病中很难标准化)认知能力受损的患者)。为了尽量减少肌肉力-速度关系对 NMC 的影响,在闭塞气道的情况下测量 NMC,以获得准静态条件。以大约 60 秒的随机间隔应用至少 10 次间歇性呼气气道阻塞。每次闭塞均维持一次神经吸气的持续时间(通过 Paw 和 Edi 返回基线来确认)。根据先前描述的技术,每天通过超声测量隔膜厚度(Tdi)和增厚分数(TFdi)。
信号分析
记录的信号质量经过独立评估并一式两份,如补充中详细说明;Edi 追踪中含有大量人工制品证据的录音被排除在分析之外。
每小时膈肌活动是通过对 5 分钟每小时记录中所有呼吸的 Edi 从基线到峰值 (ΔEdi) 的每次吸气摆动幅度进行平均来计算的。Pmus 使用 Bellani 等人的方法根据 ΔEdi 和气道 NMC 进行估计。,Pmus = NMC * ΔEdi * 3/4。根据每次呼吸的 ΔEdi 值计算记录中每次呼吸的估计 Pmus,然后将记录的平均值作为每小时测量值。对于此计算,每日 NMC 测量值被归入整个 24 小时期间。在 Edi 不存在(即隔膜不活动)的记录中,Pmus 被取为 0 cm H 2 O。Pmus 是根据 Edi 而不是 Pdi 估计的,因为据我们所知,尚未验证用于估计 Pdi 的类似方法。
根据附加文件中列出的预先指定的事件定义,通过离线自动信号分析在每个记录中评估不同步事件(反向触发、无效触发、呼吸叠加、过早循环)和吸气后负荷条件的存在:表E1。我们将吸气后负荷定义为机械呼气条件(基于流量)期间发生的吸气膈肌活动(基于 Edi)。鉴于吸气后负荷的确切定义存在不确定性,我们预先指定了更保守(限制性)和更自由(敏感)的定义。如果每小时记录中不同步事件的发生率≥每分钟 1 次,则将不同步归类为在任何给定小时内都存在。隔膜的吸气后压力-时间乘积(吸气后负荷大小的量度)是根据吸气末 Edi(从机械呼气开始到神经吸气结束的持续时间)的乘积来估计的(取峰值 Edi 的 70%),以及隔膜 NMC 的日常测量。
统计分析
最初预先指定的 60 名患者(> 300 患者日)样本量经过计算,可产生 91% 的功效来检测 Edi 和时间对膈肌厚度之间的相互作用,假设在没有膈肌活动,每单位平均每日 Edi (μV) 每天膈肌厚度变化增加 0.1 ± 0.03%,每位患者平均测量 5 次。在招募了 49 名患者后,由于招募缓慢和 Covid-19 大流行的爆发,该研究于 2020 年初停止。由于我们之前报道了 Edi 和时间与膈肌厚度之间的关联,因此我们修改了目标,将重点放在吸气后负荷和膈肌 NMC 之间的关联上。
连续变量根据其分布情况,用平均值和标准差或中位数和四分位数范围来描述。分类变量用比例来描述。使用指数加权移动平均程序估算 Edi、估计 Pmus、不同步和吸气后负荷(即第一次记录测量后数据丢失)的时间序列数据之间的差距;6 小时或更长的间隙未进行估算。
为了准确估计机械通气期间暴露于不同负荷条件的负担,通过拟合指定受试者特定截距和斜率的贝叶斯混合效应累积逻辑回归模型,将时间序列数据外推至时间 0(插管小时)。作为敏感性分析,通过将样条模型拟合到每个患者的时间序列数据,将数据外推到时间 0。补充材料中介绍了缺失数据插补和外推的详细信息和基本原理。
通过测试这些变量和时间之间的相互作用来评估 Edi 和吸气后负荷与 NMC 随时间变化率的关联。这些模型是使用来自观察或估算数据而非外推数据的时期的数据进行拟合的。所有统计检验均被认为显着(大约p < 0.05)。使用 R 版本 4.1.2 ( www.R-project.org )进行统计分析。
结果
研究人群
2014 年 1 月至 2020 年 1 月期间,对 209 名患者进行了筛查,发现其可能符合资格(附加文件:图 E2)。其中 49 名患者入组,其中 5 名患者获得延期同意。两名通过延期同意入组的参与者要求在恢复能力后退出研究参与,并被排除在分析之外;另外两名患者被排除在分析之外,因为获得的质量可接受的记录非常少,只剩下 45 名患者用于分析。
插管后平均 23 小时内开始监测(四分位数范围 18-33 小时,范围 4-42 小时)。研究中监测的中位持续时间为 5 天(IQR 3-7 天)。每小时总共收集了 4508 条记录(每位参与者的中位数为 105 个学习小时,每位参与者的 IQR 为 48-141 个学习小时)。在评估信号质量后,每小时 3669 条记录被接受进行分析。数据可以估算为额外的 389 个研究小时(总共 4058 个研究小时用于分析)。当未获得这些测量值时,根据所有可用数据将 Edi、Pmus、不同步率和吸气后负荷推断至插管后前 48 小时内的小时数,之后可用于 5102 个患者小时的分析测量值。对 41 名患者进行了 NMC 测量,从而可以估计 4918 患者小时的 Pmus。
表1报告了研究参与者基线的临床特征 。大多数参与者因肺炎或感染性休克而接受插管;少数人因急性脑损伤而接受插管。一名患者在拔管前从 ICU 转移到另一家医院,并失访。31 名患者 (67%) 存活至拔管并出院 ICU。通气持续时间中位数为 5 天(IQR 3-10 天)。
表1 基线特征
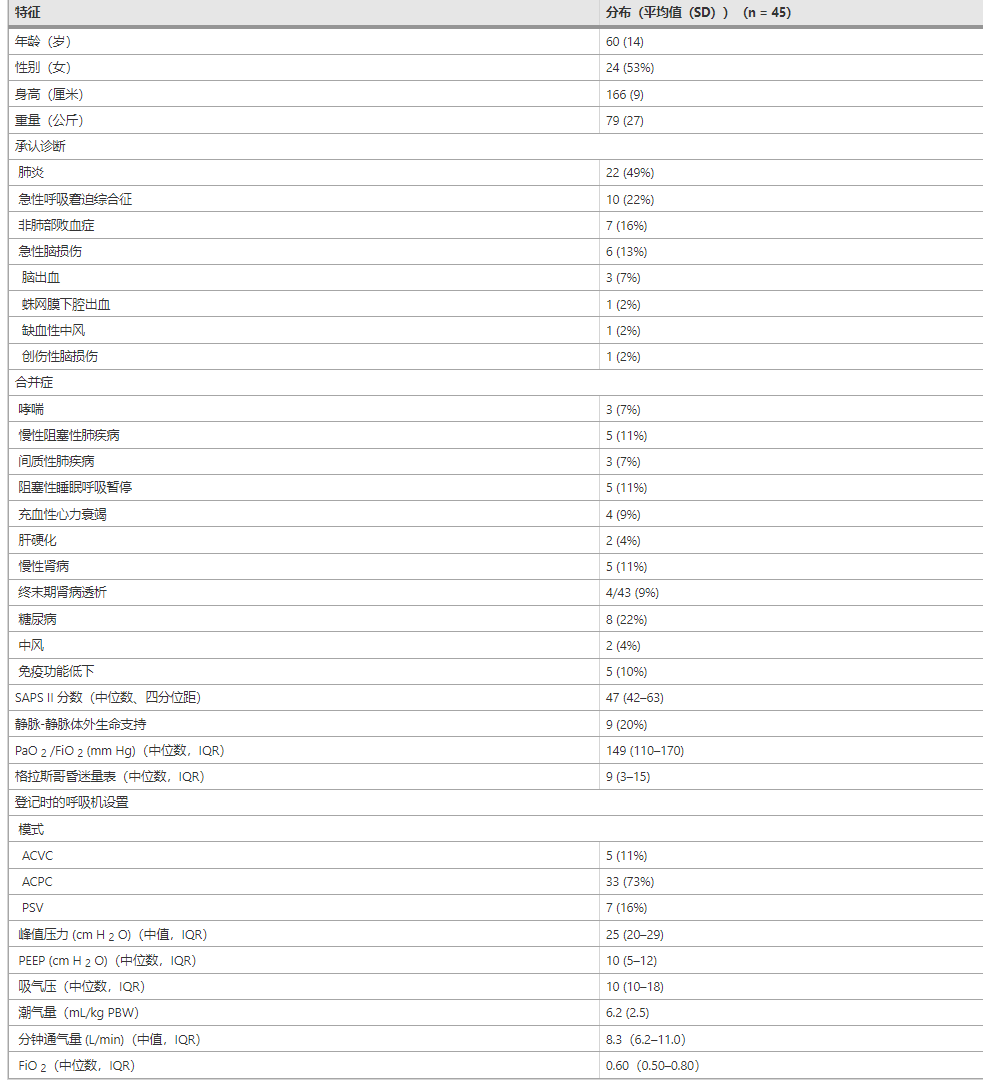
机械通气时隔膜负荷情况的分布
Edi 和估计的 Pmus 在患者之间和随着时间的推移有很大差异(图 1)。观察到的不同水平膈肌活动和呼吸努力的患病率报告在附加文件1:表 E2 中。在 51% 的研究时间内,Edi 较低或不存在(≤ 5 µV)(每位患者的中位时间为 71 小时,四分位数范围为 39-101 小时)。Edi 在 10% 的研究时间内升高(> 20 µV)(每位患者的中位时间为 1 小时,四分位数范围为 0-17 小时)。
图 1
机械通气第一周膈肌活动水平和呼吸努力水平的分布。左图:平均每小时膈肌电活动 (Edi) 的类别。右图:估计呼吸肌压力 (Pmus) 的类别。Pmus 是根据每小时膈肌电活动和每日神经肌肉耦合测量的乘积估算的
通过时间序列样条外推获得了类似的结果(附加文件1:图 E3)。与因其他原因插管的患者相比,因急性肺损伤插管的患者膈肌活动随时间的变化相似(附加文件1:图 E4)。
机械通气期间暴露于不同步和吸气后负荷的负担
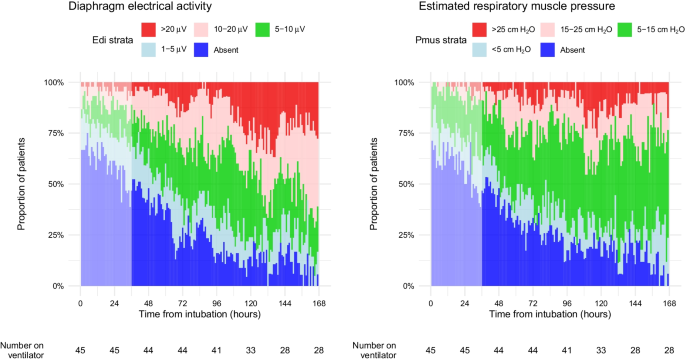
患者与呼吸机不同步在机械通气期间很常见,并且随着时间的推移而增加(图 2)。最常见的不同步形式是过早循环和反向触发(附加文件1:图 E5),但患者在同一记录中经常表现出多种形式的不同步(图 2)。吸气后负荷(限制性定义)出现在 12.6% 的研究时间中(每位患者中位 7 小时,四分位数范围 2-22 小时)(附加文件1:表 E2),并且其患病率随着时间的推移逐渐增加(图 2))。在采用限制性较小(更敏感)的吸气后负荷定义的敏感性分析中,它出现在 57% 的研究时间内(附加文件1:表 E2,图 2)。图 3显示了反向触发和过早循环期间吸气后负荷的代表性轨迹。
图 2
随着时间的推移,患者与呼吸机不同步和吸气后膈肌收缩负荷的负担
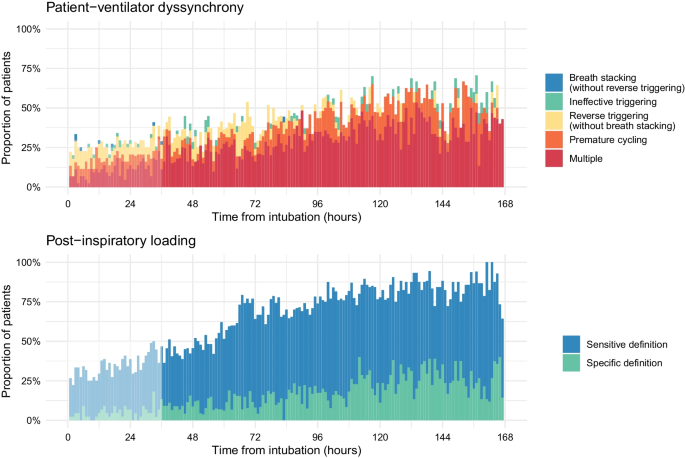
图3
反向触发和过早循环期间的吸气后负荷。A反向触发期间的吸气后负荷。从流量描记中可以明显看出“吸气后”期间持续的机械作用,这表明呼气流量信号减弱,表明膈肌持续收缩。Pmus 波形是根据 Edi 波形和呼吸神经肌肉耦合测量估计的(详细信息请参阅文本)。吸气后阶段(呼吸机已循环关闭,患者持续吸气努力)期间 Pmus 波形所包围的面积被视为吸气后努力。在这种情况下,吸气后负荷可归因于呼吸机对患者的反向触发。B在这些描记中,呼吸机大约在膈肌电活动的峰值处循环关闭,即大多数呼吸中神经吸气结束前 200 毫秒以上(红色垂直线)。从流量描记中可以明显看出在此“吸气后”期间持续机械作用的证据,它揭示了呼气流量信号的衰减,表明膈肌收缩作用持续存在。在这种情况下,吸气后负荷可归因于呼吸机的过早循环
吸气后膈肌收缩负荷更有可能发生在每小时记录中,其中观察到不同步,包括反向触发(受控通气期间存在吸气后负荷的 OR 15,95% CI 8–35)、过早循环(OR 7.9、95) % CI 6.3–10.0),无反向触发的呼吸叠加(OR 4.9,95% CI 3.1–7.8),以及无效触发(OR 2.9,95% CI 2.2–3.8)(附加文件1:图 E6)。与容量控制和压力控制相比,压力支持模式与更高的 Edi、更高的估计 Pmus 和更大的吸气后负荷相关(附加文件1:图 E7)。CPAP 模式期间吸气后负荷最小(附加文件1:图 E7)。吸气后负荷与吸气努力相关(附加文件1:图 E8)。
吸气和吸气后负荷对膈肌神经肌肉耦合的影响
吸气负荷升高的持续时间(估计 Pmus > 25 cm H 2 O每天的小时数比例)和吸气负荷的大小(通过估计 Pmus 量化)均与膈肌 NMC 随时间的变化显着相关(图 4,对于相互作用, p > 0.05,附加文件1:表 E3)。相比之下,每天吸气后负荷(限制性定义)的小时比例较高,以及每日吸气后压力-时间乘积中位数较高,都与膈肌 NMC 随着时间的推移逐渐受损相关(图 4,p < 0.01 用于交互,附加文件1:表 E3)。在调整吸气负荷的持续时间和幅度(附加文件1:表 E3)以及调整每日器官衰竭严重程度(SOFA 评分)、脓毒症和神经肌肉阻滞暴露后(交互作用p = 0.01)后,这些关联仍然存在。使用限制较少(更敏感)的吸气后负荷定义也观察到类似的关联( 交互作用p = 0.03)。
图4
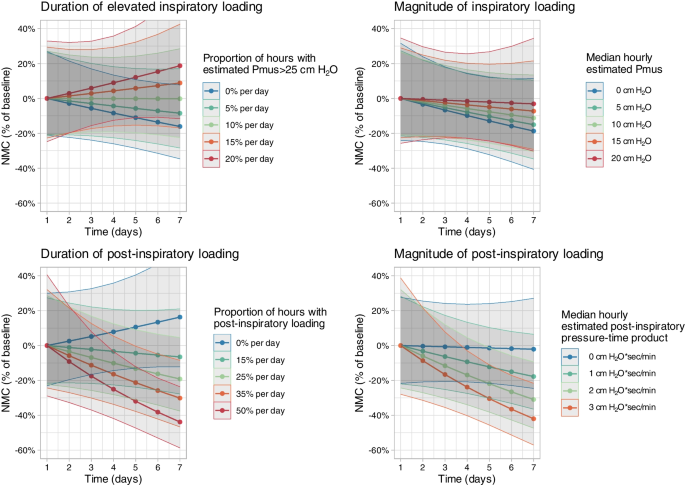
通过神经肌肉耦合(NMC)随时间评估吸气和吸气后负荷与膈肌功能变化之间的关联。曲线表示由线性混合模型计算得出的拟合值,该模型检查时间和暴露于不同负载条件下之间的相互作用。阴影区域代表 95% 的置信区间。膈肌 NMC 的变化率不会随着暴露于升高吸气努力的持续时间(左上,p = 0.076,用于斜率差异的相互作用测试)或估计呼吸肌努力的大小(右上,p = 0.076)而显着变化。 0.56 交互)。随着吸气后负荷时间的延长(左下图,交互作用p = 0.007)和吸气后负荷幅度的增加(右下图,p = 0.009) ,隔膜神经肌肉耦合(NMC)的下降率更大。用于互动)
随着每日吸气后负荷持续时间的延长(限制性定义),隔膜厚度往往会随着时间的推移而增加,但这种关联并未达到统计显着性(交互作用p = 0.11,附加文件1:图 E9)。隔膜厚度随时间的变化与吸气负荷升高的持续时间之间没有关联(交互作用p = 0.50,附加文件1:图 E9)。
膈肌神经肌肉耦合及膈肌结构和功能
隔膜厚度随时间的减少和增加都与隔膜 NMC 的减少有关(图 5,p = 0.03)。在研究的最后一天,下膈肌 NMC 与较低的膈肌增厚分数相关(图 5,p = 0.012)。在自主呼吸试验期间,下膈肌 NMC 还与较高的快速浅呼吸指数相关(图 5,p = 0.013)。
图5
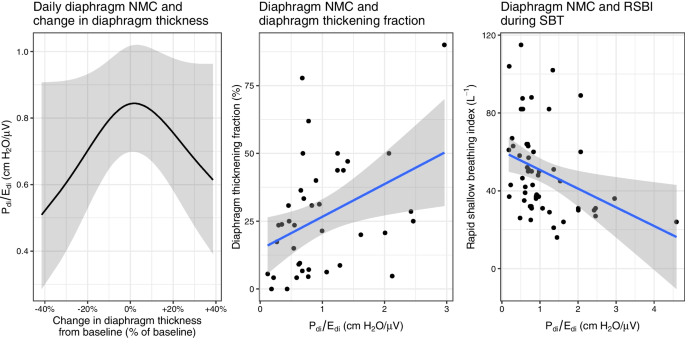
膈肌神经肌肉耦合与膈肌结构和功能标志物之间的关系。隔膜神经肌肉耦合测量为跨隔膜压力与隔膜电活动的比率(Pdi/Edi)。图 A:膈肌厚度相对于基线膈肌厚度的减少和增加均与较低的神经肌肉耦合相关(p = 0.03,条件R 2 = 0.54)。B 组:在最后研究日,膈肌神经肌肉耦合与膈肌增厚分数(膈肌收缩力的超声测量)相关(p = 0.013,R 2 = 0.15)。C 组:膈肌神经肌肉耦合与自主呼吸试验期间测量的浅快呼吸指数 (RSBI) 相关(p = 0.012,R 2 = 0.11)
讨论
在这项研究中,我们发现膈肌不同步的吸气后负荷在机械通气期间很常见,并且与膈肌功能的进行性损伤有关。相比之下,随着时间的推移,膈肌吸气负荷的升高与膈肌功能的不利变化无关。这些观察结果支持这样的假设:偏心肌创伤可能是临床环境中呼吸机引起的膈肌功能障碍的重要机制。
机械通气期间隔膜废用会导致肌肉快速萎缩。我们发现,在机械通气的前 48-72 小时内,大多数患者的膈肌收缩力非常低或没有,这与 Sklar 等人之前的观察结果相似。强调需要及时干预以维持膈肌活动并防止膈肌萎缩。超声波上膈肌厚度的减少和增加都与膈肌神经肌肉耦合受损有关,这表明,正如之前的假设,膈肌的这些快速变化表明肌肉的有害结构变化,可能包括废用性萎缩、炎症、水肿、或替代性纤维化。
在急性全身性疾病的情况下,膈肌可能对过度负荷造成的损伤非常敏感。我们发现,机械通气期间吸气负荷和吸气后负荷升高很常见,并且各种不同步(特别是反向触发和过早循环)增加了吸气后负荷的可能性。不同步吸气后负荷(而不是(同步)吸气负荷)与膈肌功能受损相关的观察结果表明,为了保护膈肌免受损伤,应优先考虑患者和呼吸机之间的同步性,而不是限制呼吸努力。负荷引起的损伤。通过使用比例辅助模式(具有更好的循环同步性)或通过优化压力支持中的循环阈值,可以在辅助通气期间减弱吸气后负荷。在某些情况下,吸气后负荷可能具有理论上的益处,例如在呼气制动期间,膈肌在呼气相期间起到维持肺容量并限制肺不张的作用。
局限性
这项工作受到许多限制。首先,由于及时登记患者的困难以及自动收集波形中的伪影的挑战,在任何给定时间进行测量的患者数量并不均匀,此处提供的结果应视为对随着时间的推移,这些现象在使用呼吸机的患者中普遍存在。外推到零时间的有效性取决于是否可以假设数据随机丢失。根据我们的判断,不存在确定这些生理数据缺失的系统因素。
其次,使用 Bellani 等人之前估计的技术来估计呼吸努力,其中 Pmus 计算为每日 NMC 和每小时 Edi 的乘积。该方法假设 NMC 在 24 小时内相对稳定;NMC 随时间的变化可能会在每小时 Pmus 的估计中引入一定程度的随机噪声和不精确性。
第三,我们采用神经肌肉耦合(NMC,也称为神经机械效率)作为机械通气期间膈肌和呼吸肌功能的替代指标。与金标准方法(膈神经磁抽搐刺激期间的跨膈压力)相比,该测量对膈肌功能障碍的敏感性可能较低。然而,抽搐磁刺激技术在技术上具有挑战性,特别是当患者开始自主呼吸时,因为它需要仔细计时以获得呼气末测量和超极大值的证明,并且受到咳嗽和叹气(抽搐增强)的影响[。NMC 已被用作多项针对膈肌功能的临床试验的结果[30,31,32,33,34 ] ,并描述膈肌功能随时间变化的特征。NMC 作为隔膜功能测量的有效性取决于 Edi 和压力之间的线性关系,如多项先前研究所示。为了支持其作为膈肌功能标志物的有效性,我们发现膈肌 NMC 与受损的膈肌结构和功能的多种标志物相关,包括膈肌厚度随时间的变化、超声波上的膈肌增厚收缩力和快速浅呼吸指数(a衡量患者耐受应激性呼吸状况的能力)。其他人报告说,较高的 NMC 与断奶成功相关。NMC 受到两个关键生理因素的影响:呼气末肺容量和收缩速度 。我们试图通过在气道闭塞的准静态条件下测量 NMC 来标准化力-速度关系 。尽管我们没有发现 PEEP 与 NMC 之间存在关联的证据,但我们无法控制呼气末肺容量随时间的变化。对于机械通气患者,NMC 测量可能缺乏精确度,但这种统计“噪声”预计会使负荷条件和 NMC 之间的测量关联偏向于零。
第四,膈肌激活结束(过渡到神经呼气)的精确时间不确定;我们为神经呼气的开始选择了一个相对保守的阈值(Edi 峰值的 70%),以避免高估吸气后负荷。
第五,本研究采用专用软件进行自动信号分析来检测不同步。尽管专家使用视觉评估进行手动分析可能被认为是黄金标准并且更可靠,但由于收集的波形量非常大,这是不可行的。信号分析软件之前已针对手动分析进行了验证。每个跟踪都经过手动检查信号质量。信号质量标准并未事先正式定义,但伪影是明显的(在大多数废弃录音的情况下没有信号)并且易于识别。信号质量评估独立进行并且一式两份。
第六,观察到的关联并不能确定因果关系或因果关系的方向。膈肌功能的改善可能会导致更大的努力,这似乎是合理的。改善膈肌功能会减少吸气后负荷(即反向因果关系)似乎不太可信,但这些数据最终无法建立因果关系。
第七,选择研究人群是因为长期机械通气的可能性很高,这可能限制了一些研究结果的普遍性。尽管如此,鉴于潜在的生理机制,观察到的不同步与膈肌功能受损之间的关联可能是普遍适用的,尽管不同步的生理和临床影响可能取决于暴露的持续时间。
第八,由于入组缓慢和 Covid-19 大流行的爆发,终止了 49 名患者的研究(在达到计划的 60 名患者样本量之前),统计功效可能有限。本文中提出的统计分析是预先计划的,并且不是在决定停止研究之前进行的。
结论
膈肌吸气后负荷不同步在机械通气患者中很常见,可能导致呼吸机引起的膈肌功能障碍。
- 搜索
-
- 1000℃李寰:先心病肺动脉高压能根治吗?
- 1000℃除了吃药,骨质疏松还能如何治疗?
- 1000℃抱孩子谁不会呢?保护脊柱的抱孩子姿势了解一下
- 1000℃妇科检查有哪些项目?
- 1000℃妇科检查前应做哪些准备?
- 1000℃女性莫名烦躁—不好惹的黄体期
- 1000℃会影响患者智力的癫痫病
- 1000℃治女性盆腔炎的费用是多少?
- 标签列表
-
- 星座 (702)
- 孩子 (526)
- 恋爱 (505)
- 婴儿车 (390)
- 宝宝 (328)
- 狮子座 (313)
- 金牛座 (313)
- 摩羯座 (302)
- 白羊座 (301)
- 天蝎座 (294)
- 巨蟹座 (289)
- 双子座 (289)
- 处女座 (285)
- 天秤座 (276)
- 双鱼座 (268)
- 婴儿 (265)
- 水瓶座 (260)
- 射手座 (239)
- 不完美妈妈 (173)
- 跳槽那些事儿 (168)
- baby (140)
- 女婴 (132)
- 生肖 (129)
- 女儿 (129)
- 民警 (127)
- 狮子 (105)
- NBA (101)
- 家长 (97)
- 怀孕 (95)
- 儿童 (93)
- 交警 (89)
- 孕妇 (77)
- 儿子 (75)
- Angelababy (74)
- 父母 (74)
- 幼儿园 (73)
- 医院 (69)
- 童车 (66)
- 女子 (60)
- 郑州 (58)