首页 > 医疗资讯/ 正文
论坛导读:运动障碍疾病(movementdisorders)又称锥体外系疾病(extrapyramidaldiseases)主要表现 随意运动调节功能障碍肌力感觉及小脑功能不受影响。本组疾病源于基底核功能紊乱,通常分为肌张力增高-运动减少和肌张力降低-运动过多,两大类前者以运动贫乏为特征,后者主要表现异常不自主运动。而功能性运动障碍是一类常见的分离性/转换性障碍,已成为功能性神经系统疾病(以下简称功能性神经疾病)的代表性疾病谱系以及运动障碍疾病的最重要分支之一。功能性运动障碍在其认知过程中曾先后称为“歇斯底里症”、“分离性障碍”、“转换性障碍”、“躯体形式障碍”、“非器质性运动障碍”和“心因性障碍”等,具有一定可部分自主控制症状的发病特点。压力事件、社会应激和轻微创伤均可能是功能性运动障碍发病的先兆。目前认为功能性运动障碍的病因多和情绪障碍、遗传因素以及儿童期心理创伤、性虐待或躯体虐待史,以及精神创伤有关。

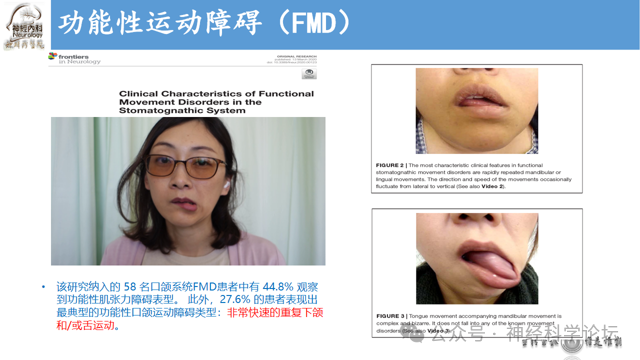
功能性运动障碍(Functional movement disorders, FMDs)曾被视为“神经病学的危机”之一,属于功能性神经系统疾病的范畴,常见于神经科和精神科门诊。随着对FMDs研究的深入,人们对此类疾病的理解也越来越深刻。关于FMDs的命名曾经存在一些争议,疾病名称的规范和及时的患者教育有利于提高患者对诊断的接受度和治疗的参与度。临床神经系统查体和神经影像学等辅助手段可更好地帮助临床医生正确诊断此类疾病。一项关于临床专家对FMDs的临床决策过程的研究发现神经系统检查和病史采集在此类疾病的诊断中起到决定性作用,而精神病学访谈在决策中重要性的占比较小。值得注意的是,有一小部分功能性运动障碍的患者可能会发展为器质性运动障碍,而器质性运动障碍的患者也有一部分同时存在功能性神经系统疾病。临床工作中FMDs患者的诊断和治疗往往存在不足。在一项大型队列研究中仅有0.4%的患者获得了恰当的诊断。误诊及漏诊可能导致患者病情的恶化及医疗资源的浪费,而且随着疾病的持续发展,疾病引发的残疾、失业等问题也导致患者的工作生活受到较大影响。因此,及时正确地识别及诊断FMDs, 并给予个性化的诊疗方案,对患者生活质量的改善具有不可忽视的意义。
定义与名称
FMDs是一大类运动障碍性疾病的统称,通常与精神心理因素有关,而与神经系统疾病导致的器质性运动障碍存在明显区别。近年来在学术界围绕FMDs的名称的使用引发了一定的争议。历史上FMDs曾被称为“癔病”。随后根据弗洛伊德的转换理论,提出了“转换障碍”一词,指创伤后心理无意识活动投射至躯体的表现。而珍妮特提出的“分离”概念将其描述为一种认知或精神缺陷,即大脑的不同功能如思想、感觉和动作等异常地分离。这些名称绝大部分已被弃用,但在《精神障碍诊断统计手册》第5版(The diagnostic and statistical manual of mental disorders, DSM-V)中保留了“转化障碍”这一概念。目前较常采用的术语是“功能性运动障碍”或“心因性运动障碍”。“心因性运动障碍”更倾向于反映心理成因,提示疾病主要起源于心理因素,但实际上有部分FMDs缺乏心理因素相关证据,最新修订后的DSM-V中删除了心理应激源作为诊断功能性神经系统症状障碍的先决条件,提倡使用术语“功能性运动障碍”代替“心因性运动障碍”。临床上患者也更容易接受“功能性运动障碍”这一诊断,而“心理成因”在一定程度上可能忽略了大脑的复杂性及潜在治疗方法的多样性,解释诊断及治疗方法的思维角度存在局限性;同时“功能性运动障碍”可能更加符合生物-心理-社会综合因素导致疾病的发生。
流行病学
在神经内科就诊的患者中功能性或心理性疾病(16%)位于第二,仅次于头痛。在运动障碍专科门诊患者中5%~25%的患者为FMDs。FMDs患者中女性患者多于男性,约占所有病例的60%~75%。儿童患病的男女比例也与成人的类似。老年人FMDs也非常常见,一项队列研究显示60岁以后发病的FMDs患者约占所有FMDs的五分之一。国内尚无相关流行病学数据统计。一般认为FMDs是散发的,极少数为家族聚集性发病。最新的一项队列研究显示在各类型运动障碍中人口统计学、起病方式等差异性不大,相互之间有许多重叠,这表明它们在发病机制上可能具有某些共同点。
危险因素与神经生物学改变
FMDs是由神经生物学、社会人口、文化、心理因素综合作用的结果,其发病的具体病理生理学机制还有待阐明,目前广泛认可的是生物-心理-社会模型机制。潜在不良生活事件、精神疾病和压力的作用均促进FMDs的发病。来自FMDs多学科诊所的1年经验总结显示,FMDs患者抑郁和焦虑的终生患病率较高,分别为82.4%和70.6%,且半数左右的患者有性虐待和/或身体虐待史,是FMDs的重要危险因素。历经早期逆境(幼儿期创伤包括身体、心理和性行为的创伤)的成年人发生功能性神经系统疾病的概率增加,可能与应对早期逆境后下丘脑-垂体-肾上腺轴反应活跃演变为成年时期基础机能降低的机制有关。也有个案报道发现脑深部刺激(Deep brain stimulation, DBS)术可诱发功能性运动障碍,包括功能性震颤、功能性下肢无力及腕指部屈伸运动。
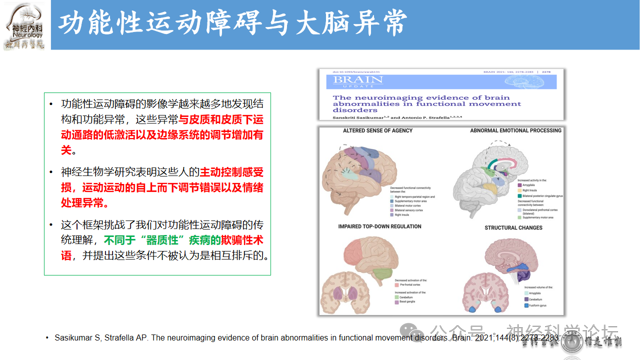
Edwards等基于大脑层次贝叶斯模型,将FMDs的病理生理机制归结为来自皮质“自上而下”的先验信念与“自下而上”的感官数据的预测误差的性质和精确度之间的作用,得出错误的推断,导致功能性症状的产生。预测误差是上一级接收的预测与同级别的信念进行比较所产生的差异,它可以被投射回上一级。其调节预测的效力取决于精确度。异常先验信念的出现会引发注意力的过度集中,提供异常的自上而下的预测,从而引起功能性症状。通常认为FMDs患者存在2个常见的功能障碍轴:注意力错误和预测处理异常。Sadnicka等研究了FMDs组与对照组在时间分辨任务中的反应准确性和反应时间,发现患者的反应准确性降低,反应时间延长,并借助漂移扩散模型中的漂移率来量化感觉任务中信息积累的质量和速率的异常,提出FMDs患者的反应缺陷可能源于注意力分配异常,从而损害了感觉信息质量。此外,FMDs主要存在两方面的神经生物学异常,一方面是边缘系统和运动网络之间的连通性增强,即边缘系统特别是杏仁核活动过度,与运动网络之间的连通性增强。基于体素的形态计量学的结构MRI研究也显示了杏仁核异常;另一方面则是脑激活方式的异常:辅助运动区与运动控制和准备有关,辅助运动区和前辅助运动区的激活减少也可能在FMDs的发病中起重要作用。
临床表现
FMDs患者常常突然发作,迅速进展、恶化或缓解,与大多数器质性运动障碍的缓慢进展的过程不一致。FMDs患者与器质性运动功能障碍的患者最主要的区别是FMDs能通过分散注意力得到缓解。FMDs的临床表现形式多样,临床医生应积极识别典型的阳性体征,并与器质性运动功能障碍的体征鉴别,必要时可以借助实验室检查及辅助工具加以诊断。
FMDs特异性体征
(1)夹带试验(entrainmenttest):用于诊断功能性震颤。嘱患者健侧肢体以特定频率(与患侧震颤频率不同)做拍打动作,患侧肢体震颤频率逐渐转变为与健侧拍打频率一致,即可视为夹带试验阳性。
(2)打地鼠征("whack⁃a⁃mole"sign):当患者身体某一部位的不自主运动受到抑制后,其他身体部位出现不自主运动。就如同游戏“打地鼠”,一只鼹鼠被击中后其他洞口会再出现鼹鼠。
(3)胡佛征(Hooversign):是诊断功能性下肢无力的经典体征,利用对侧协同运动原理检测下肢肌力。嘱患者坐位或卧位,健侧下肢做抗阻力屈曲,患侧下肢出现无意识伸展,即为胡佛征阳性。
(4)手指外展征(fingerabductionsign):用于诊断功能性上肢无力,通过上肢非对抗性运动检测手指肌力。嘱患者健侧手指做抗阻力外展2分钟,患侧手指出现无意识外展,即为手指外展征阳性。
(5)其他针对功能性肢体无力的体征:与完成任务费力程度不一致的过度表现行为,如检测肌力时初始肌力正常、随后肌力突然丧失的撤退性无力。前臂旋前无力,即手臂伸展,掌心向上、手指并拢,闭眼10秒,若出现手臂向下漂移则为旋前肌漂移试验(阳性。髋外展征阳性,即告知患者双侧下肢外展抵抗阻力,患侧下肢出现无意识外展。
(6)针对步态或平衡功能的体征:常见的有拖拽式单瘫步态;向有支撑的方向(墙壁、家具)倾斜;行走过程中突然膝关节弯曲;功能性Romberg征(functionalRombergsign),表现为动作幅度较大的不平衡状态,但一般无跌倒,分散注意力后好转。
临床表型
-
功能性震颤
大多数患者都会在休息、静坐和行动过程中出现震颤,各部位均可出现,可通过敲击试验证实,还可发现震颤随着对患肢的关注程度而变化,分散注意力后症状消失。典型的体征及检查有“打鼹鼠征”,表现为患者持续的无意识运动被抑制时身体其他部位出现不自主运动甚至加剧。“夹带效应”指外部暗示的节律运动诱发或停止震颤,或无法模仿动作。“弹道运动测试”显示功能性震颤可因其中一条肢体依据命令进行快速运动而迅速暂停。在检查过程中通常患者的视觉注意力指向患肢,这与器质性震颤患者相反。
-
功能性肌阵挛
常伴过度惊吓反应,抽搐的持续时间和分布及潜伏期(如果对刺激敏感)具有较大的差异,可被完全抑制,也可出现夹带效应。功能性抽搐缺乏清晰的定型动作,过于复杂或分布部位变异性大,有学者将其归为功能性肌阵挛。
-
功能性帕金森综合征
功能性帕金森病的症状和体征通常并不典型,肌张力检查无齿轮样肌张力增高,在被动操作时其阻力可改变,而在帕金森病中分散注意力可加重震颤。帕金森病患者可能会合并功能性神经系统体征,有一部分FMDs可发展为帕金森病。
-
功能性无力
(1)功能性腿部无力。Hoover体征是常见且易辨认的体征,当功能性腿部无力患者弯曲对侧髋关节以抵抗阻力时可纠正部分同侧髋关节的伸展无力。尽管患者在床上表现为跖屈或背屈无力,但仍可借助脚趾或脚踝站立;(2)功能性手臂无力。检查者让患者掌心向上平举双臂,无力的手臂初始时保持后旋状态,当其缓慢移动时无法旋前,患侧手臂的手指外展。
-
功能性肌张力障碍
肌张力障碍可能是活动性的或固定性的,常常突然发作,分心、暗示等特征可能不如功能性震颤或抽搐的患者明显。被动操作时阻力可变。包括4种肌张力障碍:①固定的单侧下颌偏斜;②同侧颈阔肌受累伴同侧肩抬高;③固定的“钳形手”;④脚维持踝关节内翻伴跖屈的固定姿势。与器质性肌张力障碍鉴别困难。
-
功能性步态障碍
7组异常的步态信号有助于诊断:①手臂摆动幅度过大及声称平衡性差;②剪切步态(强直);③膝盖屈膝的弱步态或Trendelenburg步态;④步态不稳或不对称姿势减少(跛行);⑤过度缓慢类似在冰上行走的步态,有时起步犹豫;⑥拖曳(偏瘫);⑦异常的腿部及躯体姿势。
-
少见的临床类型
(1)功能性言语和语音障碍。各种言语和语音异常如口吃、语音停顿、发声障碍、外来口音综合征和发音过弱等;(2)功能性眼睑痉挛。在肉毒杆菌注射专科诊所可观察到与良性原发性眼睑痉挛患者不一致的特征:发病年龄相对较早、发作突然,眼睑痉挛可因分心而消失,对肉毒素注射反应与器质性眼睑痉挛不同;(3)下尿路功能障碍。膀胱过度活动最常见,包括尿潴留、尿急和尿频、压力性尿失禁和复发性尿路感染等。
辅助检查
心理运动障碍评分量表(Psychogenic movement disorders rating scale, PMDRS)是专门应用于FMDs的评估量表,主要包含了严重性、持续因素及身体各部位的失能等评估要素。然而该量表较为冗杂,简化的功能运动障碍评分量表(Simplified functional movement disorders rating scale, S-FMDRS)优化了运动障碍现象学评分,精简了身体部位数量,并删除了失能得分,仅要求评分者注意每个身体部位是否存在异常运动,该量表也具有良好的可信度及敏感性,但可能遗漏某些身体部位的症状。运动转换症状的视频评定量表(Video rating scale for conversion symptoms, VRMC)也是协助临床医生评估FMDs治疗效果的有效工具,可动态地反映治疗效果的改善或恶化。
功能性磁共振成像(Functional magnetic resonance imaging, fMRI)和正电子发射计算机断层显像(Positron emission tomography, PET)可能有助于FMDs患者的诊断,功能成像区分FMDs与对照组的敏感性和特异性超过68%。Carine等人的研究发现FMDs患者的边缘和运动回路关键部位的灰质体积发生了改变,但体积差异与疾病持续时间和严重程度之间无明显相关性。多巴胺转运体(Dopamine transporter, DAT)PET扫描可很好地鉴别功能性帕金森病和特发性帕金森病。
心率变异性(Heart rate variability, HRV)可反映静息状态迷走神经张力状态,FMDs患者往往存在应激易感性增加。FMDs异常运动控制的特征性表现是运动准备过程中β频率的同步,提示对身体感觉及运动的异常注意状态。另外,嗅觉测试也是FMDs的辅助诊断测试手段。嗅觉测试相对廉价、不具有侵入性、较可靠,可将FMDs与其他神经系统退行性变(如帕金森病、进行性核上性麻痹、原发性震颤)的患者区分开。此外,眨眼反射恢复周期可较好地区分器质性眼睑痉挛与非典型眼睑痉挛。
包含表面肌电图、运动前电位和体感诱发电位等检查。可根据震颤频率及肌电图脉冲持续时间区分器质性震颤与功能性震颤,前者的震颤频率通常<6 Hz或>11 Hz, 肌电图脉冲模式为固定的,短持续时间(<70 ms),而功能性震颤频率则介于6~11 Hz, 肌电图脉冲模式往往多变,持续时间超过50~80 ms。
诊 断
目前FMDs的诊断尚无金标准及循证医学依据,临床上主要根据病史和神经系统检查的不一致来进行诊断。根据1988年Fahn和Williams提出的心理性运动障碍的诊断标准,将疾病归为4类:经证实的心因性运动障碍、临床确诊的心因性运动障碍、拟诊的及疑诊的心因性运动障碍。Shill和Gerber的标准则将疾病归为3类:临床确诊的、拟诊的及疑诊的心因性运动障碍,同时拓展了先前的诊断标准范围,纳入了既往疾病、过度疼痛和疲劳的概念。Gupta和Lang的标准重新定义了Fahn和Williams诊断标准中的类别,关于功能性震颤和功能性肌阵挛提出基于临床评估和电生理测试相组合的观点,而Espay和Lang最新建议诊断标准应基于特异性的核心检查特征,必要时应辅以实验室检查,以提高评估的可靠性,并减少诊断的假阳性。

治 疗
目前FMDs的治疗推荐综合性治疗,结合心理疗法和物理疗法,合理地选用药物治疗、康复治疗等方案,根据患者的主要临床表型确定适宜的治疗方案,从而获得最佳的治疗效果。
心理疗法是FMDs患者主要的治疗手段。其中认知行为疗法(Cognitive behavioral therapy, CBT)是应用较为广泛且有前景的疗法,这是一种结构化的治疗方法,可以帮助患者分辨认知在不同的情绪状态或特定的行为所起作用。最新的一项研究表明CBT疗法对功能性震颤有显著的改善作用。
物理疗法能够帮助FMDs患者规范疾病信念,减少异常的自我注意力,从而改变异常运动的学习模式。其中经颅磁刺激(Transcranial magnetic stimulation, TMS)是目前应用广泛的物理治疗手段。在一项关于功能性震颤的随机双盲临床试验中积极的TMS在第6个月和第12个月显著改善心理运动障碍评分和震颤评分。功能性电刺激对功能性步态障碍患者的症状改善可能有效。肌电图生物反馈可用于改善疾病信念和重新训练功能性无力的运动功能,还可用于震颤及固定姿势的肌肉放松。
FMDs患者常合并焦虑或抑郁症,应据合并症进行个体化药物治疗。安慰剂治疗具有争议,大多数人认为不符合伦理,并且它的疗效有限。一项4个月的随机安慰剂对照双盲临床试验发现,对于抽搐和震颤的FMDs患者,肉毒素和安慰剂的治疗效果类似。低强度的规律锻炼有益于患者的康复,其他的一些治疗方法如言语训练、职业治疗及放松训练等可作为补充疗法。
展 望
FMDs在临床上常被忽视,导致患者预后不佳。有报道显示患者对诊断的接受程度、对精神症状的控制、社交网络的支持、管理心理应激源这几个方面对FMDs患者的预后尤为关键。其中患者对诊断的接受是预后良好的最重要的预测因素。目前研究人员对FMDs的研究兴趣逐渐增加,FMDs的诊断愈加受到重视。然而国内相关的临床试验及基础工作尚不足,未来的研究方向包括流行病学调查和分析、识别特异性阳性体征、寻找生物学标志物、建立实验室检查标准,同时由精神科、神经科及心理科专家多学科协同合作,交流诊治经验并制定出我国功能性运动障碍的诊疗规范。
原文索引:
1. 孙上奇,余婷,张振涛.功能性运动障碍的研究进展[J].卒中与神经疾病,2021,28(06):709-712.
2. 功能性运动障碍的诊断与治疗中国专家共识编写组. 功能性运动障碍的诊断与治疗中国专家共识(第二版)[J]. 中国现代神经疾病杂志, 2023, 23(12): 1061-1071.
- 搜索
-
- 1000℃李寰:先心病肺动脉高压能根治吗?
- 1000℃除了吃药,骨质疏松还能如何治疗?
- 1000℃抱孩子谁不会呢?保护脊柱的抱孩子姿势了解一下
- 1000℃妇科检查有哪些项目?
- 1000℃妇科检查前应做哪些准备?
- 1000℃女性莫名烦躁—不好惹的黄体期
- 1000℃会影响患者智力的癫痫病
- 1000℃治女性盆腔炎的费用是多少?
- 标签列表
-
- 星座 (702)
- 孩子 (526)
- 恋爱 (505)
- 婴儿车 (390)
- 宝宝 (328)
- 狮子座 (313)
- 金牛座 (313)
- 摩羯座 (302)
- 白羊座 (301)
- 天蝎座 (294)
- 巨蟹座 (289)
- 双子座 (289)
- 处女座 (285)
- 天秤座 (276)
- 双鱼座 (268)
- 婴儿 (265)
- 水瓶座 (260)
- 射手座 (239)
- 不完美妈妈 (173)
- 跳槽那些事儿 (168)
- baby (140)
- 女婴 (132)
- 生肖 (129)
- 女儿 (129)
- 民警 (127)
- 狮子 (105)
- NBA (101)
- 家长 (97)
- 怀孕 (95)
- 儿童 (93)
- 交警 (89)
- 孕妇 (77)
- 儿子 (75)
- Angelababy (74)
- 父母 (74)
- 幼儿园 (73)
- 医院 (69)
- 童车 (66)
- 女子 (60)
- 郑州 (58)