首页 > 医疗资讯/ 正文
肺腺癌在表皮生长因子受体(EGFR)酪氨酸激酶抑制剂(TKIs)治疗后转化为小细胞肺癌(SCLC)是一种较为常见的现象。然而,非小细胞肺癌(NSCLC)经免疫治疗后转化为SCLC的情况较为罕见。本文报告了1例56岁的患者被诊断为驱动基因突变阴性的肺鳞状细胞癌(SCC)。患者接受了4个周期的舒格利单抗免疫治疗和白蛋白紫杉醇联合卡铂化疗,获得部分缓解。随后患者接受了5个周期的舒格利单抗免疫治疗。但患者纵隔淋巴结迅速进展,活检结果显示转化为SCLC。患者的病灶对下一线卡铂联合依托泊苷治疗无反应,在发现转化为SCLC后6个月死亡。综上所述,向SCLC转化也是肺SCC患者接受免疫治疗的重要耐药机制,且预后较差。经免疫治疗后,疾病进展的晚期肺SCC患者需要进行重复活检。
背 景
目前,免疫治疗改变了非小细胞肺癌(NSCLC)患者的治疗策略。尤其是针对PD-1和PD-L1的特异性抗体是晚期NSCLC患者首选的一线或二线治疗方案。此外,多项研究发现,新辅助免疫治疗对局部晚期肺鳞状细胞癌(SCC)具有更好的疾病缓解率。在真实世界中,部分接受免疫治疗的晚期肺SCC患者显示出持久的临床益处。然而,一些患者也会出现相对快速的疾病进展。免疫检查点抑制剂(ICIs)的耐药机制尚不清楚。多项研究表明,在EGFR突变型NSCLC中,转化为SCLC被普遍认为是EGFR-TKIs耐药机制之一,占耐药病例的3-14%。此外,接受EGFR-TKIs治疗的晚期NSCLC患者中,转化为SCLC与较差的生存结局相关。转化为SCLC在免疫治疗失败的晚期NSCLC患者中较为罕见。最近有报道称,对于EGFR-TKIs一线治疗失败的晚期NSCLC患者,首选重复活检检测EGFR T790M。然而,对于接受ICI治疗的晚期NSCLC患者,疾病进展后常规不推荐重复活检。本文报告了1例局部晚期肺SCC患者经免疫治疗后发生向SCLC转化的病例。
病 例
患者男,56岁,因咳嗽、咳痰1个月于2022年3月到安徽省胸科医院肿瘤科就诊。胸部CT显示右肺下叶不规则肿块(3.5×3.6 cm)伴纵膈内淋巴结转移(图1 A和B)。患者有30年吸烟史。血清肿瘤标志物癌胚抗原(CEA)为1.7 ng/mL,神经元特异性烯醇化酶(NSE)为10.5 ng/mL。患者于2022年4月8日进行支气管镜检查,病理结果与肺SCC相符(图2A)。免疫组织化学(IHC)染色显示P40阳性(图2B),但CD56和突触素呈阴性(图2C和D)。患者被诊断为驱动基因突变阴性的肺SCC,T2N2M0,IIIA期。经多学科团队讨论,对患者实施了新辅助治疗,以降低分期并重新评估疾病。从2022年4月10日到2022年7月10日,患者接受了4个周期的免疫化疗:舒格利单抗 1200 mg静脉输注(IV)d1,白蛋白紫杉醇400 mg IV d1,卡铂AUC 5 IV d1/q3w。患者于2022年7月10日接受4个周期的治疗后,胸部CT较基线CT(2022年3月27日)有显著缓解,并根据《实体瘤疗效评价标准》1.1版评估为部分缓解(PR)(图1C)。此外,胸部CT显示,与基线CT相比,淋巴结达到完全缓解(CR)(图1D)。经过多学科团队讨论后,建议手术切除淋巴结,但患者拒绝手术治疗和放疗。从2022年7月到2022年10月,患者接受了5个周期的舒格利单抗治疗。然而,胸部CT(2022年11月3日)显示肿块比前次CT扫描(2022年10月12日)略大,淋巴结明显增大(图1E、F和3A、B),评估为疾病进展(PD)。此外,CT扫描显示胸椎骨质破坏,提示胸椎内有肿瘤性病变。值得注意的是,疾病进展时血清肿瘤标志物CEA为 2.9 ng/mL,NSE 为60.5 ng/mL,显著高于基线水平。患者在接受7个月免疫治疗后疾病快速进展。因此,于2022年11月5日进行了超声支气管镜引导下经支气管针吸活检术,以诊断纵隔淋巴结。病理诊断为小细胞肺癌(图2E)。IHC显示CD56和突触素呈阳性,P40呈阴性(图2F-H)。随后,该患者接受2个周期的依托泊苷联合顺铂治疗,CT扫描显示疾病持续进展(图3C和D)。患者在检测到转化为SCLC后6个月死亡。
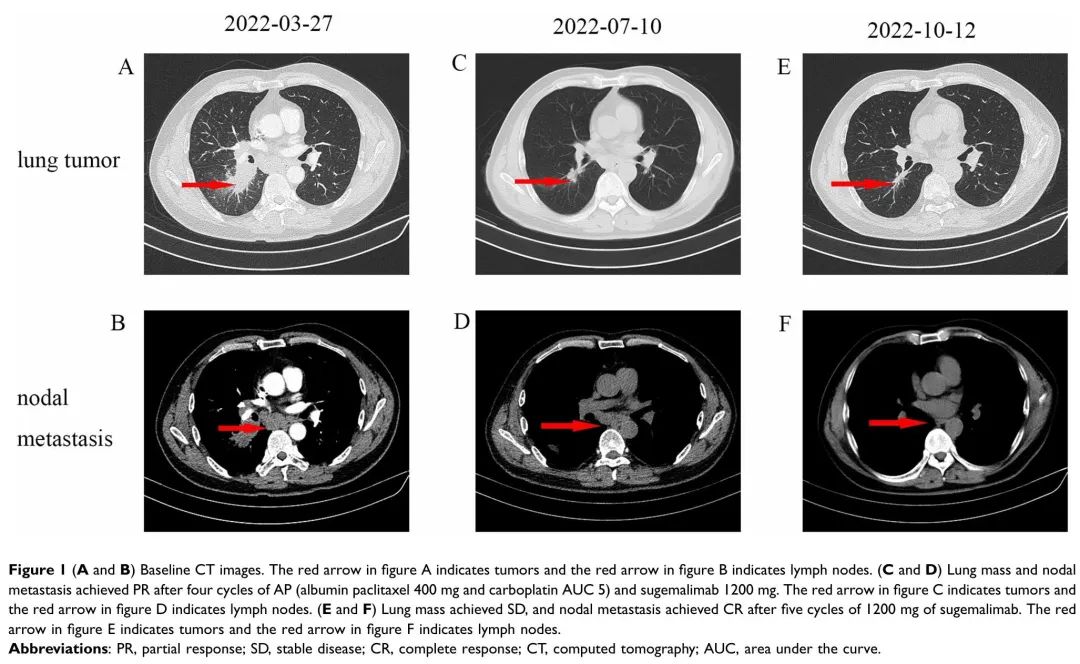
图1 (A、B)基线CT图像。(C、D)4个周期的AP(白蛋白紫杉醇400 mg和卡铂AUC 5)联合舒格利单抗1200 mg治疗后,肺肿块和淋巴结转移达到PR。(E、F) 舒格利单抗治疗 5个疗程后,肺肿块达到SD,淋巴结转移达到CR。
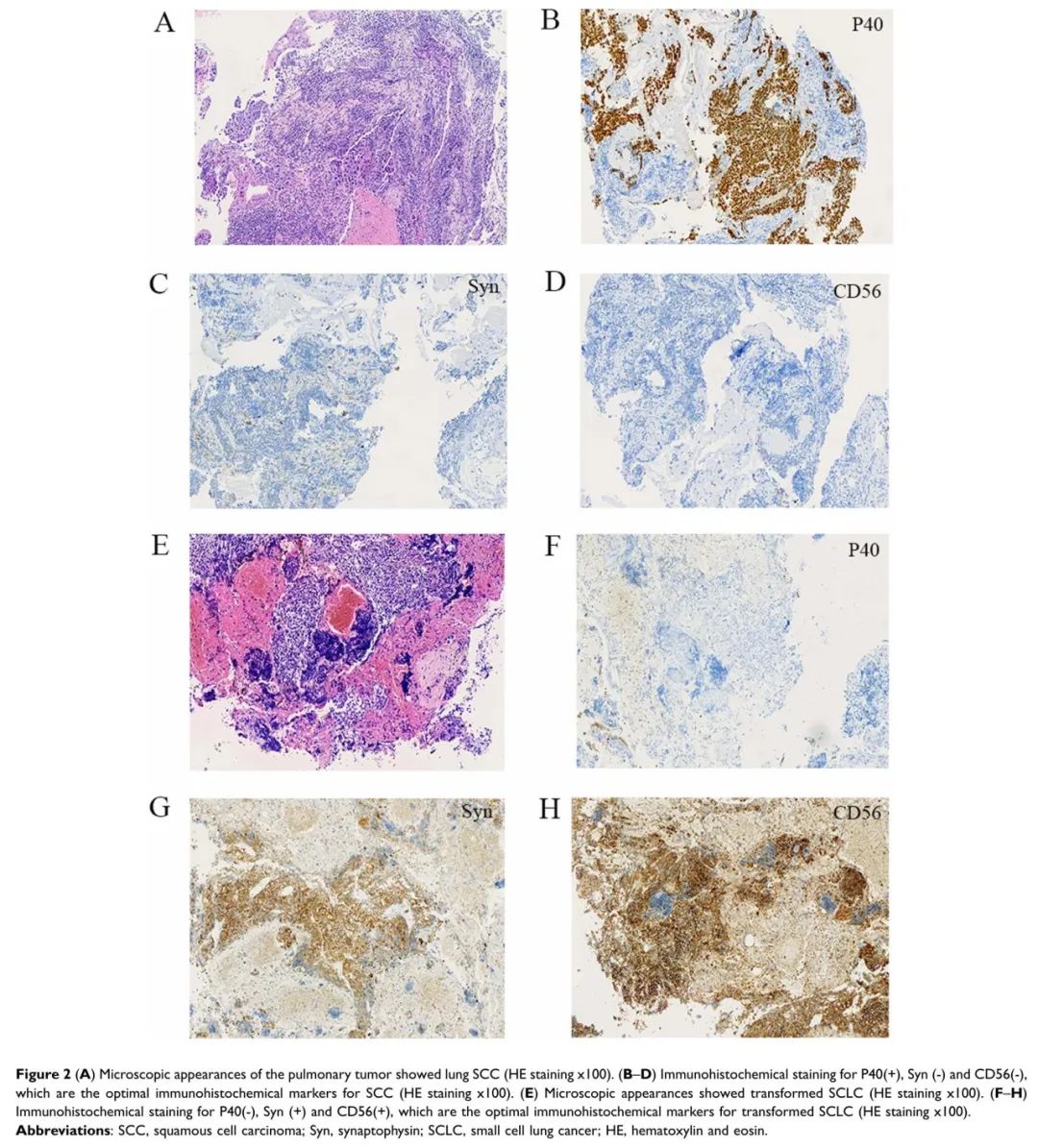
图2 (A)肺肿瘤显微镜下表现为肺SCC。(B-D)免疫组化显示 P40(+)、Syn(-)和CD56(-)。(E)镜下表现为转化为SCLC 。(F-H) 免疫组化显示P40(-)、Syn(+)和CD56(+)。
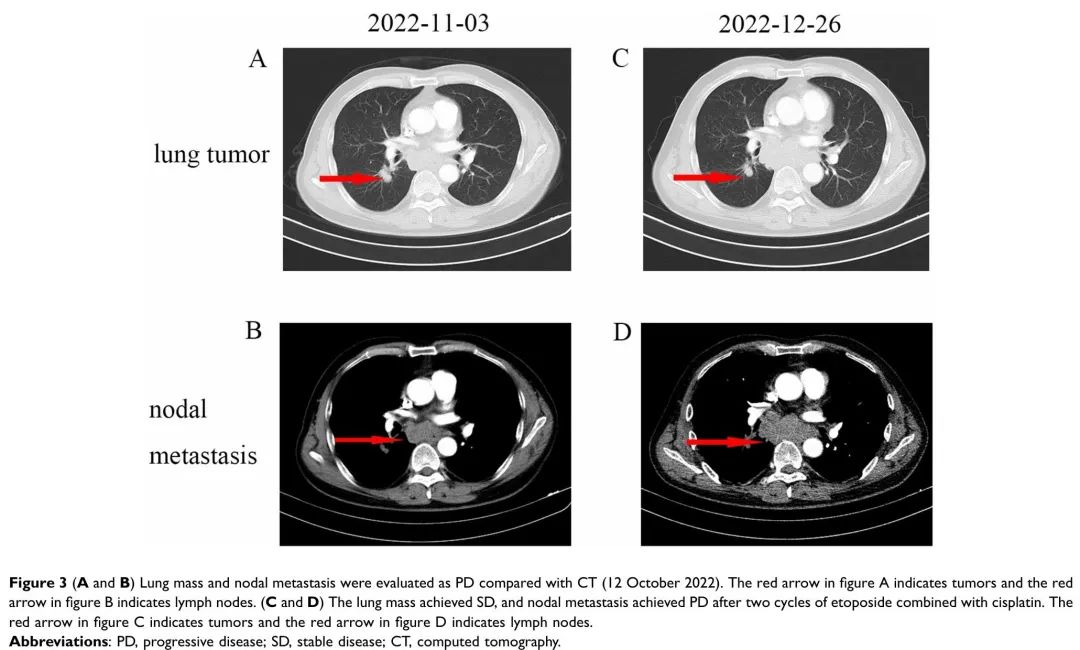
图3 (A、B)与2022年10月12日的CT相比,肺肿块和淋巴结转移被评估为PD。(C、D)依托泊苷联合顺铂治疗2个周期后,肺肿块达到SD,淋巴结转移达到PD。
讨 论
免疫治疗是局部晚期肺SCC不可替代的治疗方法。舒格利单抗是基石药业开发的重组抗PD-L1全人源单克隆抗体。它是一种免疫球蛋白G4单克隆抗体,可阻断PD-L1与T细胞上PD-1和免疫细胞上CD80间的相互作用,通过消除PD-L1对细胞毒性T细胞的免疫抑制作用,发挥抗肿瘤作用。GEMSTONE-301研究显示,对于序贯或同步放化疗后疾病未进展的III期NSCLC患者,舒格利单抗可以显著延长无进展生存期。此外,GEMSTONE-302研究显示,接受一线舒格利单抗联合化疗治疗的晚期肺SCC患者,获得了具有临床意义的治疗结局。本病例为局部晚期肺SCC患者,经舒格利单抗联合化疗治疗。当患者疾病快速进展时,进行重复活检,病理评估显示转化为SCLC。
值得注意的是,免疫治疗后NSCLC转化为SCLC的情况较为罕见,其机制尚不清楚。Bar和Sehgal等人报道了在原发性NSCLC和继发性SCLC中检测到相同的基因组特征。他们认为NSCLC细胞可能在组织学上转化为SCLC细胞。Imakita等人描述了2例肺SCC患者,经免疫治疗后肿瘤转化为SCLC。然而,转化为SCLC后的治疗选择和预后未见报道。Dong等人报道了1例经支气管镜活检证实的IIIA期肺SCC患者。随后,该患者接受了新辅助免疫治疗和SCC、癌肉瘤和SCLC的手术病理。遗憾的是,该病例在最初的病理诊断中未被标记为SCLC。在本文病例中,患者最初被诊断为肺SCC,并通过免疫组化检查排除了SCLC、神经内分泌癌和腺癌成分。此外,还了解到支气管镜活检不能揭示整个肿瘤的组织学特征。诊断时可能存在小细胞和非小细胞混合的组织学形态。然而,关于如何区分转化的SCLC和原发性SCLC,目前尚无指南。
目前,依托泊苷联合铂类药物仍然是EGFR-TKIs治疗失败后,NSCLC转化为SCLC患者的首选治疗方案。然而,免疫治疗失败后转化为SCLC的NSCLC患者,其治疗选择尚不清楚。Sehgal等人报道了1例晚期肺SCC患者在二线接受纳武利尤单抗治疗后转化为SCLC,之后接受依托泊苷联合卡铂治疗,10个月后疾病再次进展。这与既往报道的EGFR突变型肺腺癌患者经EGFR-TKIs治疗后,转化为SCLC,总生存期10.9个月(95% CI, 8.0 - 13.7个月)相似。本例患者在转化为SCLC后选择了依托泊苷联合顺铂方案,但在2个周期后疾病持续进展。
综上所述,在真实世界中,经免疫治疗的晚期肺SCC转化为SCLC的情况较为罕见,这可能与缺乏对疾病进展后重复组织活检的认知有关。因此,对于接受免疫治疗的肺SCC患者,在疾病进展后进行再次活检非常重要。此外,经免疫治疗后肺SCC转化为SCLC的治疗策略也有待进一步研究。
参考文献:Wang D, Ye W, Chen D, Shi Q, Ma D. Transformation of Lung Squamous Cell Carcinoma to Small Cell Lung Cancer After Immunotherapy Resistance: A Case Report. Cancer Manag Res. 2023 Aug 10;15:803-808. doi: 10.2147/CMAR.S420485. PMID: 37583652; PMCID: PMC10424693.

- 搜索
-
- 1000℃李寰:先心病肺动脉高压能根治吗?
- 1000℃除了吃药,骨质疏松还能如何治疗?
- 1000℃抱孩子谁不会呢?保护脊柱的抱孩子姿势了解一下
- 1000℃妇科检查有哪些项目?
- 1000℃妇科检查前应做哪些准备?
- 1000℃女性莫名烦躁—不好惹的黄体期
- 1000℃会影响患者智力的癫痫病
- 1000℃治女性盆腔炎的费用是多少?
- 标签列表
-
- 星座 (702)
- 孩子 (526)
- 恋爱 (505)
- 婴儿车 (390)
- 宝宝 (328)
- 狮子座 (313)
- 金牛座 (313)
- 摩羯座 (302)
- 白羊座 (301)
- 天蝎座 (294)
- 巨蟹座 (289)
- 双子座 (289)
- 处女座 (285)
- 天秤座 (276)
- 双鱼座 (268)
- 婴儿 (265)
- 水瓶座 (260)
- 射手座 (239)
- 不完美妈妈 (173)
- 跳槽那些事儿 (168)
- baby (140)
- 女婴 (132)
- 生肖 (129)
- 女儿 (129)
- 民警 (127)
- 狮子 (105)
- NBA (101)
- 家长 (97)
- 怀孕 (95)
- 儿童 (93)
- 交警 (89)
- 孕妇 (77)
- 儿子 (75)
- Angelababy (74)
- 父母 (74)
- 幼儿园 (73)
- 医院 (69)
- 童车 (66)
- 女子 (60)
- 郑州 (58)